JITC:T细胞比值很关键!免疫治疗无进展生存期大不同
全球肺癌的发病率和死亡率仍然非常之高,不过靶向治疗、免疫治疗都有了很大进展,一部分患者的预后明显改善[1]。目前对于驱动基因突变阴性的晚期非小细胞肺癌(aNSCLC)患者,PD-L1/PD-1抑制剂单药治疗或联合化疗的免疫治疗方案,已经牢牢占据了C位[2]。
然而,由于PD-L1/PD-1抑制剂在NSCLC中应答率较低,近年来学界一直在寻找可以预测其疗效的生物标志物。肿瘤细胞/免疫细胞上的PD-L1蛋白表达,是目前证据级别最高的疗效预测标志物,外周血中可溶性PD-L1的表达、肿瘤突变负荷(TMB)、肿瘤浸润淋巴细胞(TIL)也常被提及,然而PD-L1表达水平的预测准确性并不很高,其它标志物临床应用还较少[3-4]。
近日,由法国Gustave Roussy肿瘤中心Nathalie Chaput领衔的研究团队在Journal for Immunotherapy of Cancer 发表研究成果。他们发现,CD8+PD-1+ T细胞与CD4+PD-1+ T细胞的比值(PERLS),可以作为预测aNSCLC患者ICB免疫治疗效果的新型生物标志物[5],低PERLS患者的中位无进展生存期(PFS),可能与高PERLS组相差3.5倍!
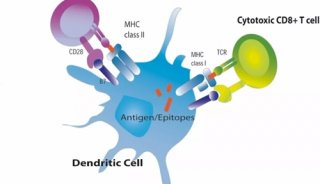
从既往研究来看,外周血中T细胞上PD-1的表达水平反映了PD-1/PD-L1轴的激活,从而可以预测患者对ICB的敏感性:CD8+PD-1+ T细胞基线水平与患者预后有关,尤其是ICB治疗后CD8+PD-1+ T细胞早期增殖与良好的预后相关[6-7],而CD4+PD-1+ T细胞与PD-L1抑制剂疗效较差有关[8]。
研究团队假设,联合分析ICB治疗前外周血CD4+和CD8+ T细胞上PD-1的表达可以指导aNSCLC患者的治疗,因此以CD8+PD-1+ T细胞与CD4+PD-1+ T细胞比值(PERLS)作为标志物,评估其对患者接受PD-L1/PD-1抑制剂治疗后反应的预测价值。
研究纳入了三项前瞻性研究中的aNSCLC患者,包括ICB发现队列、ICB验证队列和综合化疗(PCT)队列。在ICB发现队列和验证队列中,aNSCLC患者接受ICB(PD-L1/PD-1抑制剂)单药治疗。
各队列治疗前均进行了PERLS比值分析。发现队列和验证队列分别纳入了84名和36名符合ICB治疗条件的aNSCLC患者,中位随访时间分别为20.1个月和17.3个月,发现队列中76人接受了至少一次ICB输注。PCT队列纳入了39名符合PCT条件的aNSCLC患者,中位随访时间为6.0个月。
ICB发现队列(n=75)的中位PERLS值为1.18,而经统计分析确定的PERLS临界值为1.91,高于该值即为高PERLS(PERLS+)组。数据显示,免疫治疗后持续临床获益(DCB,定义为完全缓解、部分缓解和疾病稳定>6个月)患者的PERLS值,显着高于无持续获益(no-DCB)患者(1.42 vs. 0.89, p=0.0022)。
PERLS+患者和PERLS-患者的中位PFS分别为9.63个月和2.69个月,与PERLS-患者相比,PERLS+患者的中位PFS显着延长(p=0.03)。较高的PERLS+值也与较长的中位总生存期(OS)相关,但差异无统计学显着性。在ICB验证队列中(n=36)根据同样的临界值对患者进行分组,分析结果与发现队列相符。
研究团队对发现队列和验证队列的PERLS进行了合并分析(N=111):DCB组患者的PERLS显着高于no-DCB组(p=0.002);两组的PFS分别为9.63个月和2.2个月,中位OS分别为未达到(NR)和7.98个月,PERLS+患者的中位PFS(p=0.004)和OS(p=0.02)明显长于PERLS-患者;而在作为对照的PCT化疗队列中,PERLS+与PERLS-患者的中位PFS就没有显着差异(p=0.20)。
研究者结合PERLS值情况,对发现队列和验证队列的临床和病理特征进行分析,发现PERLS与PD-L1原位表达,突变状态或肿瘤负荷等临床和病理特征无关,而存在BRAF、EGFR等致癌突变的患者PERLS较低。在≥3级或2级但需要药物干预的免疫相关不良事件(IrAEs)发生率方面,PERLS-组和PERLS+组没有统计学差异。
那么PERLS值与肿瘤中的淋巴细胞表型有关系吗?由于更高的CD8+PD-1+/CD4+PD-1+比值与更好的预后相关,研究者以调节性T细胞(Treg)和非Treg细胞(Tconv)水平为指标,评估了免疫抑制状态可能的影响。
数据显示,DCB患者CD8+PD-1+/Tconv PD-1+和CD8+PD-1+/Treg PD-1+比值均高于no-DCB患者(p=0.004和p=0.007),即无论是否为调节性T细胞,CD4+PD-1+的积累均对预后有不良影响。
PERLS与基线nave CD4+ T细胞(CD45RA+CCR7+)比例呈正相关(p<0.001),但基线na ve CD4+ T细胞的比例与DCB无关。ICB治疗后60天内,DCB患者nave CD4+ T细胞减少,CD8+记忆性T细胞增加,表明从nave T细胞到记忆T细胞的分化与临床获益有关。