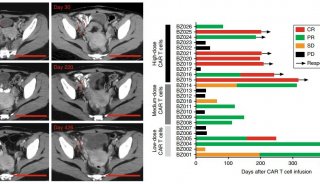
CDE发布CAR-T治疗淋巴造血系统恶性肿瘤临床试验设计原则
一、背景简介 随着肿瘤免疫治疗的发展,细胞免疫治疗在恶性肿瘤中的治疗潜力得到越来越多的关注。其中,嵌合抗原受体T淋巴细胞(CAR-T)在淋巴造血系统恶性肿瘤,如B淋巴细胞白血病、B细胞淋巴瘤和多发性骨髓瘤等的治疗中展现出非常有吸引力的治疗前景。由于CAR-T细胞治疗属于非常前沿的产品,国内、国外监管机构对产品的特性、尤其是临床疗效和安全性风险的特点和评价还在不断积累经验,尚未制定出成熟的技术标准。
目前,国家药监局药品审评中心(CDE)收到多家企业或研究机构递交的CAR-T细胞治疗淋巴造血系统恶性肿瘤的临床试验申请。CDE在审评过程中发现,申请人递交的临床试验方案在受试者筛选、疗效预后指标、风险控制等方面存在很多共性问题,可能影响受试者的安全性和疗效判断。
为了进一步促进我国CAR-T类细胞产品治疗淋巴造血系统恶性肿瘤的新药临床试验的规范开展,保障患者在临床试验期间的权益和安全性,我中心对上述共性问题进行了梳理并与相关领域的临床专家进行了探讨,旨在与专家和业界在科学设计和开展CAR-T细胞治疗产品临床试验方面达成共识,本文中的相关内容及考虑要点可能随着CAR-T类细胞治疗临床研究和相关疾病临床实践经验的积累而进一步完善。同时,也鼓励申办方或研究者在此基础上,结合具体产品的种类特征和研究进展,根据实际情况制定更有利于探索产品有效性和安全性的临床试验方案。
二、临床试验设计中的考虑 (一)受试者年龄 在以急性B淋巴细胞白血病为适应症的临床试验中,考虑到儿童及青少年与成人患者在致病原因、免疫表型、染色体异常、化疗方案、临床预后等方面存在较大差异,而上述差异又可能对临床试验中的干预手段(细胞治疗)的反应带来差异,因此,建议不要在一项临床试验中同时招募儿童及青少年患者与成年患者,申请人可基于不同年龄患者的临床发病和治疗预后等方面的特点,设计科学合理的试验方案,在儿童及青少年患者与成人患者中分别开展研究。
(二)受试者入选标准 1、急性B淋巴细胞白血病(B-ALL)
成人ALL患者接受系统治疗后,完全缓解(CR)率可达70%~90%,3~5年无病生存(DFS)率达30%~60%;儿童ALL患者的长期无事件生存率可达70%~80%。因此,为保护受试者利益,应首先考虑让患者接受现有的标准的系统治疗。而对于免疫细胞产品的临床试验则应选择在缺乏有效治疗手段的复发性或难治性(R/R)患者中开展,以期患者参与临床试验的获益能大于风险。申请人应在临床试验方案中明确复发性或难治性ALL的定义,例如首次缓解后12个月内复发;标准化疗方案2个周期未达到完全缓解的初次难治,或一线或多线挽救化疗后未达到完全缓解或复发;或自体或异基因造血干细胞移植后复发等。
对于费城染色体阳性(Ph+)的受试者,参加临床试验前应至少接受过两种酪氨酸激酶抑制剂(TKI)药物治疗后复发或难治,或者不耐受TKI类药物治疗。同时,鼓励申请人根据临床研究的新进展合理调整受试者的招募标准,例如伴t315i突变的Ph+ ALL患者对一、二代TKI类药物耐药,在缺乏有效的TKI类药物治疗的情况下,不要求患者必须接受至少两种TKI类药物治疗。
2、B细胞淋巴瘤 B细胞淋巴瘤是一组起源于B淋巴细胞的异质性肿瘤,具有不同分子特性和预后,临床病理亚型可分为侵袭性(生长快速或高等级,如弥散性大 B 细胞淋巴瘤)和惰性(生长缓慢或低等级, 如FL,CLL等)。为保护受试者权益,CAR-T细胞临床研究应选择前期进过规范治疗,目前缺乏有效治疗手段的复发性或难治性患者中开展。由于不同病理亚型患者可选择的标准治疗方案和疾病进展特征不同,针对侵袭性疾病应考虑至少二线治疗失败后的患者、原发耐药、移植后复发的患者。针对惰性入选条件可以更严格,应考虑大于等于三线治疗失败的患者。CD20阳性患者应接受过相应的靶向治疗。
3、多发性骨髓瘤 我国的多发性骨髓瘤治疗选择在近期已有较大进展,多种治疗药物,包括CD38单抗目前已批准上市。2017中国多发性骨髓瘤诊治指南已将硼替佐米,沙利度胺和来那度胺作为复发/难治性多发性骨髓瘤的关键药物。
多发性骨髓瘤病情进展通常较慢,CAR-T作为一种潜在风险较高的多发性骨髓瘤疗法,在无充分临床研究数据支持前,应放在经过标准治疗后的末线治疗更为合适,即在蛋白酶抑制剂及免疫调节剂治疗无效、在接受过三线以上正规的治疗失败的复发难治患者。
(三)试验设计 鼓励申请人在关键的确证性临床试验中采用随机对照设计,如果随机对照研究不可行,申请人应说明理由并解释拟采用的试验设计的合理性。
当关键确证性临床试验为非随机对照研究,且统计学设计采用目标值法时,主要疗效指标的可信区间下限(例如95%可信区间下限)不应低于现有治疗方法在目标适应症人群中的有效率,并提供目标值设定的临床依据和相关研究资料。靶值(target)的设定应根据探索性临床试验的研究结果、国内外同类产品及其它治疗产品已经取得的临床研究结果、现有治疗的临床疗效等综合考虑。
CAR-T细胞是经过基因修饰的细胞治疗产品,可能导致患者出现细胞因子风暴(CRS)、神经毒性等多种严重不良反应,因此,关键确证性临床试验的受试者规模在满足基于疗效的统计学假设的前提下,还应提供暴露CAR-T细胞产品在受试者中的安全性风险的较充分的数据。
(四)疗效终点 生存时间是评价恶性肿瘤治疗药物疗效的金标准,而对于生存期较长的瘤种或后续治疗干预较多的情况,选择合理的替代终点也具有其可行性。
1、急性B淋巴细胞白血病(B-ALL)目前,对于复发难治的B-ALL的CAR-T细胞治疗,国际上通常采用客观缓解率(ORR)作为疗效的评估标准,这一方面是因为CAR-T细胞治疗的目标是长期持续缓解,另一方面则是肿瘤缓解与生存时间的相关性。临床试验中可以在若干不同时间点对受试者的疗效指标进行评价。为了更客观地反应CAR-T细胞产品的疗效及受试者的预后,主要疗效指标的评价时间不应短于三个月,同时应对CAR-T细胞产品在受试者中的长期疗效和安全性进行持续随访。此外,除ORR外,建议同时观察受试者的缓解持续时间(DOR)、无进展生存时间(PFS)和总生存时间(OS)等疗效指标,以全面评价受试者接受CAR-T细胞治疗后的临床获益情况。
2、B细胞淋巴瘤B细胞淋巴瘤的主要短期疗效评估指标可采用ORR,评价时间不应短于三个月。其他疗效指标应包括缓解持续时间(DOR)、无进展生存时间(PFS)和总生存时间(OS)等。
此外,基于目前已经获批上市的CAR-T细胞治疗B细胞淋巴瘤的效果,结合不同病理亚型不尽相同的治疗目标,可以在临床研究中进一步收集对临床评价更有意义的短期疗效指标。其中,侵袭性疾病进展快,如经治疗后未能达到完全缓解则可能于短期内复发,患者最终的生存获益不显著。因此,对于如弥散性大 B 细胞淋巴瘤等侵袭性疾病亚型,应重点关注完全缓解率,评价时间至少为3个月。
3、多发性骨髓瘤多发性骨髓瘤目前常用的短期疗效评价指标为根据国际骨髓瘤工作组(IMWG)的疗效标准评估的ORR。考虑到该疾病进展可能较慢,CAR-T细胞治疗的短期疗效评价时间至少为3个月以上。其他的疗效指标可包括MRD阴性的缓解持续时间、无进展生存期(PFS)、总生存期(OS)等。
(五)药代动力学、免疫原性和探索性研究CAR-T细胞产品是一类活细胞产品,药代动力学特点与传统的化学或生物药物有明显差异,回输体内后可能增殖并存活较长时间。申请人应根据CAR-T细胞产品的类型,在临床试验方案中制定科学的药代动力学检测方法。如果一种方法不能完全反映细胞在体内的PK特性,建议申请人采用多种检测技术(如qPCR和流式细胞法)充分研究细胞在体内的增殖和存活情况。
CAR-T细胞经过基因改造后回输进入体内,该细胞合成的外源蛋白可通过刺免疫系统产生相应的抗体,应在临床研究中关注是否存在CAR-T细胞制剂的抗体。
考虑到CAR-T产品作为新兴的免疫治疗方法,由于不同种属动物与人类的免疫系统存在较大区别,且此类产品制备工艺复杂,临床受试者个体差异较大,临床应用经验有限,故,目前在对CAR-T细胞疗效和安全性相关的多个方面缺乏必要和深入的研究。因此鼓励申请人在临床研究过程中进行有益的探索性研究,如,不同T细胞亚群对药效学、安全性和临床活性影响,治疗后缓解或耐药性的预测性生物标记物等,为此类产品后续的研发和应用提供必要的数据。
三、临床试验过程中的风险控制国内外临床试验经验显示,CAR-T细胞治疗产品,是经基因修饰的,可能导致细胞因子释放综合征(CRS)、神经毒性、肿瘤溶解综合征(TLS)、巨噬细胞激活综合征等不良反应。近年来,随着CRISPR/Cas9等基因编辑技术在免疫细胞治疗领域的应用,新产品和新技术也给患者带来很多潜在的安全性风险,例如脱靶效应、致瘤性等。因此,安全性风险的控制方案是衡量CAR-T细胞治疗产品临床试验设计和实施能力最关键的考虑因素之一。
在临床试验方案中,须明确申请人和研究者的责任及对受试者出现重大风险的保障措施。需根据产品特点,针对临床试验中可能出现的安全性风险,制定全面、可操作的风险控制方案。应分别对具体风险的预防、识别、诊断、处理和预后随访等进行详细描述。建议申请人在制定风险控制方案时,参考国内外已经形成的临床共识或者最新的权威研究结果,提高风险控制措施的科学性和合理性。例如,国内外临床专家对CART细胞治疗过程中出现的不良反应,如CRS、神经毒性、巨噬细胞激活综合征等已经有比较清楚的认识,很多CAR-T细胞治疗相关的严重不良反应的分级和控制方法已经在Lancet、Blood、Nature Reviews Clinical Oncology等国际权威学术杂志上发表,并在国内外临床医生中达成了广泛共识,对于有效控制临床试验过程中的安全性风险有重要的参考价值。
此外,考虑到CAR-T细胞治疗具有较高的安全性风险,对研究者的临床经验和技术水平要求较高,并需要保证急救药物的储备有ICU等相关科室的配合支持,并对研究者进行有效和规范的培训。尤其在早期临床研究中,申请人应考虑选择有细胞治疗经验以及不良反应诊断和处置能力的医疗机构和研究者开展临床试验。在开展早期剂量探索研究时,应设置合理的入组时间间隔,建议每个剂量水平的受试者入组间隔不少于2周,以充分观察每位受试者在细胞回输后是否出现CRS、神经毒性等严重不良反应,确保患者参与CAR-T细胞治疗临床试验的安全性。为了确保安全性监测,申办方可考虑成立有多专业富有经验的成员组成的安全性评估小组,讨论临床研究中受试者安全性问题,为申办方提供决策的建议。
申请人应在临床研究阶段中充分收集不良反应数据,在临床研发过程中不断完善风险控制方案。近期安全性随访时间可根据前期药代动力学数据合理设置,如可随访至体内检测不到本品或输注后2年,以时间长者为准。同时,由于CAR-T细胞经过基因编辑改造,有潜在的致瘤性风险,在缺乏充足的长期随访数据前,应对受试者的致瘤性进行终身随访或至少持续15年。