一例食管胃底静脉曲张出血合并早期食管癌内镜诊疗分析
病例资料
患者男,64岁,因“间断呕血、黑便10d”于2015年1月1日收入我院。患者入院前10d无明显诱因出现呕血,共1次,呈淡红色,量约300mL;伴解黑便,1 次/d。既往有40余年大量饮酒史,折合乙醇量约128 g/d。入院体检未见明显阳性体征。
胸腹部CT示:食管上段管壁异常改变,肝硬化,脾大,食管胃底静脉曲张。
血常规示:白细胞2.07×109/L,血红蛋白82 g/L,血小板83×109/L。
肝功能示:氨酸">丙氨酸氨基转移酶32 U/L,天门冬氨酸氨基转移酶53 U/L,白蛋白32.4 g/L,总胆红素19.7 μmol/L。2015年1月4日行胃镜检查示:① 食管距门齿18~23 cm环腔3/4周见不规则浅糜烂,覆污秽苔,质地脆,易出血;放大内镜联合窄带成像技术观察可见界限清晰的茶褐色区域,上皮乳头内毛细血管袢(IPCL)呈B1~B2型,可见无血管区域(AVA)<0.5 mm;予1.2%卢戈液染色病变部位不着色,延迟观察可见粉红色征阳性。② 食管距门齿35 cm以下可见4条蓝色蚯蚓状曲张静脉,迂曲下行,延伸至贲门,直径约0.5 cm,无明显红色征,齿状线清晰。③ 胃底大弯侧见直径约2.0 cm不等团索状蓝色曲张静脉2条,红色征阳性。
内镜超声示:食管上段糜烂处黏膜-黏膜肌层呈低回声增厚,黏膜下层回声分界尚清晰、连续,其余各层次回声分界清晰。活检病理示:高级别上皮内瘤变。
术前诊断:早期食管癌,食管静脉曲张(Li,F2,D0.5,Rc-),胃底静脉曲张(GOV-2),酒精性肝硬化(失代偿期)。于2015年1月6日行食管静脉曲张硬化剂注射治疗+胃底静脉曲张组织粘合剂注射治疗。患者病情稳定后,于2015年1月13日行内镜下食管上段癌多环黏膜切除术(MBM)。
术后病理示:食管鳞状上皮高级别上皮内瘤变(局部为原位癌)伴微浸润,基底部未见肿瘤。
最终诊断:早期食管癌,食管静脉曲张(Li,F2,D0.5,Rc-),胃底静脉曲张(GOV-2),酒精性肝硬化(失代偿期)。术后患者发生食管狭窄,经6次内镜下食管狭窄扩张术治疗,并给予局部注射地塞米松5
mg及口服强的松(40 mg/d,每半月减0.5
mg直至停药)治疗后狭窄程度明显减轻。随访1年未再有出血,未见食管癌复发及新生食管胃底曲张静脉。诊疗过程见图1。
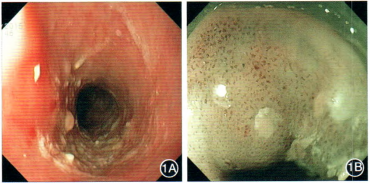

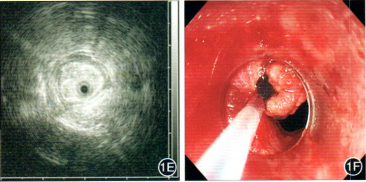
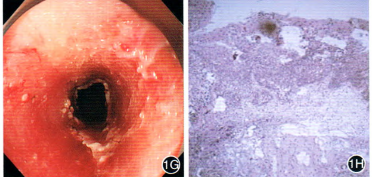
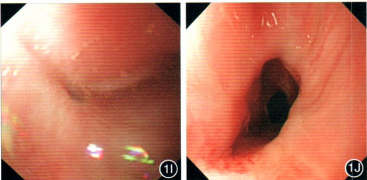
图1 食管上段早期癌诊疗过程
1A:白光内镜下发现病灶;1B:放大内镜联合窄带成像(ME-NBI)见病灶处B1型上皮乳头内毛细血管袢(IPCL)
1C:ME-NBI见病灶处B2型IPCL,并可见无血管区域;1D:卢戈液喷洒后病变部位不着色,延迟染色后可见散在粉红色征阳性;
1E:超声内镜可见黏膜-黏膜肌层呈低回声增厚,黏膜下层回声分界尚清晰、连续;1F:行内镜下多环黏膜切除术切除病灶;
1G:术后创面;1H:术后病理示食管鳞状上皮高级别上皮内瘤变(局部为原位癌)伴微浸润,基底部未见肿瘤HE ×40;
1I:术后食管上段出现狭窄;1J:经6次内镜扩张和药物治疗后食管狭窄程度减轻
讨论
肝硬化食管静脉曲张合并食管癌在临床上较为少见,而且多数发现时食管癌已处于中晚期。因此,在内镜检查过程中,对于发现食管静脉曲张的患者,仍需仔细行内镜检查,不可忽视伴发的糜烂、隆起性病变,以早期发现伴发的食管癌病变。
肝硬化合并食管癌的外科手术治疗,风险较高,术后易出现吻合口瘘、乳糜胸、肝功能衰竭等严重并发症,死亡率高。近年来,国外一些关于肝硬化食管静脉曲张合并食管癌的个案报道中,内镜下的微创治疗得到较好的效果,且术中、术后并发症发生少。早期食管癌的内镜下微创治疗除了EMR和ESD,近年来MBM也因其安全性、有效性逐渐被大家采纳。MBM是使用改良食管曲张静脉套扎器进行多块黏膜切除的新技术,对肌层损伤小,可显著缩短操作时间,操作简单,安全性高,但是对于切除肿瘤的边界不够精确,容易导致残留,因此一般需扩大黏膜切除范围。
食管狭窄为环周MBM术后常见并发症。针对内镜治疗后出现的食管狭窄,一般采用内镜下扩张术或者临时支架置放术,但患者食管狭窄仍反复发生。近期一些临床研究报道了关于术后激素使用在预防食管狭窄中的作用,但激素应用在预防术后食管狭窄中的作用仍需大样本临床观察和研究的支持。