到底什么样的免疫疗法有效?
现在要谈癌症治疗,必然离不开的话题就是免疫疗法。
自从美国《自然》杂志发表《“免疫治疗时代已经到来》的署名文章,美国《纽约时报》和《科学》杂志将肿瘤免疫治疗评为“重大突破”后,免疫治疗不仅成为了学术界的研究热点,也同时成为了患者和患者家属的关注焦点。免疫药物给癌症治疗带来了横跨多种癌症的突破性进展,使一些不同类型的晚期癌症患者长期存活,甚至临床治愈。
免疫疗法这个话题太重要了,一期肯定是说不完的。咱们今天先聊聊肺癌免疫疗法的一些基本信息。后面几期咱们再展开聊更多的细节,包括免疫药物是否能延长肺癌患者生命,能否用于防止肿瘤复发,以及各种新型的免疫疗法,组合疗法等等。
什么是肺癌的免疫治疗?
从100多年前的“科利毒素”开始,免疫治疗已经有很长历史,形式也是多种多样。
但现在社会上各种乱七八糟的东西都把自己包装成了免疫疗法,给患者带来极大困惑:肺癌治疗中,到底什么样的免疫疗法有效呢?
对前沿科学家来说,这个问题还没有答案。肿瘤免疫治疗种类繁多,可分为主动免疫治疗和被动免疫治疗两大类,很多都还在临床试验。
主动免疫治疗,直接作用于患者自身的免疫系统,诱导对抗肿瘤的免疫反应,其特点是可产生免疫记忆,抗肿瘤作用较持久。目前已在国际上广泛使用的免疫检查点抑制剂(PD-1,PD-L1,CTLA-4抑制剂等),都属于主动免疫治疗。
被动免疫治疗,则作用于肿瘤细胞,被动性的将具有抗肿瘤活性的免疫制剂或细胞传输给肿瘤患者,以达到治疗肿瘤的目的,但无法调动患者自身的免疫系统进行针对肿瘤的反应。CAR-T属于被动免疫治疗。
但对于患者来说则比较简单,因为只需要关注已经在临床显示有效,而且能使用(买到或参与临床试验)的药物。
从这个角度来看,目前证明有效的肺癌的免疫治疗,就是“免疫检查点抑制剂”(包括PD-1,PD-L1,CTLA-4抑制剂等)。其它免疫疗法,包括在其它癌种里展现效果的CAR-T等,对肺癌都还没有证明疗效。
目前FDA针对肺癌批准上市的免疫药物有三种,PD-1抑制剂Nivolumab,PD-1抑制剂Pembrolizumab,和PD-L1抑制剂Atezolizumab。
除了它们仨,美国和中国都还有好几个类似的免疫药物正在临床开发,值得关注。
PD-1和PD-L1免疫治疗在肺癌中效果如何?
从目前公布的数据来看,如果不做患者筛选,整体看来,无论是非小细胞肺癌还是小细胞肺癌,使用免疫疗法后,大约10%-20%患者肿瘤会显著缩小。
比如,在非小细胞肺癌临床试验中,Nivolumab对鳞癌的客观缓解率是20%,非鳞癌是19%。在小细胞肺癌试验中,Nivolumab单独使用客观缓解率是11%,和CTLA-4抑制剂联合使用后上升到25%。其它免疫药物的结果类似。
客观缓解率:患者中肿瘤缩小30%及以上的比例,可以简单理解为“肿瘤显著缩小患者比例”。
由于10%-20%的客观缓解率不够高,因此科学家一直在寻找“生物标志物”,来预测哪些患者更可能从免疫疗法中受益,目前有一些初步进展。
比如,整体来说,如果肿瘤组织的PD-L1蛋白表达越高,客观缓解率就会越高。
在一项临床试验中,如果一位患者超过50%肿瘤细胞都表达PD-L1,那么他/她有接近50%机会肿瘤缩小。对于这些患者,免疫疗法从各方面都明显强于化疗。
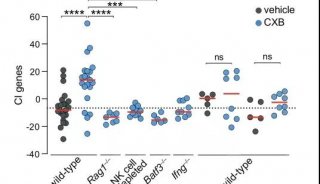
最近还发现,如果癌细胞的肿瘤突变负荷(TMB)高(DNA突变数量多),那么免疫疗法效果更好。
比如,在对化疗耐药的小细胞肺癌中,Nivolumab的整体客观缓解率是11%,但是如果是肿瘤突变负荷高的患者,那么客观缓解率是21%,几乎翻了一倍。
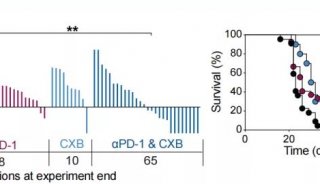
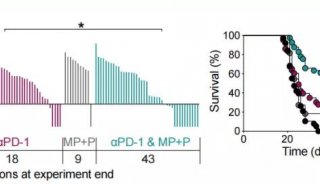
这还没完,如果用Nivolumab配合CTLA-4抑制剂ipilimumab,那么在肿瘤突变负荷高的小细胞肺癌患者里,客观缓解率会高达46%,又翻了一倍!
有证据显示,如果PD-L1表达量和肿瘤突变负荷(TMB)这两个生物标志物都高,那么响应免疫疗法的可能性还会进一步提高。
EGFR突变肺癌患者应该用免疫疗法么?
目前的答案是“不推荐”。
根据目前已有的研究数据,无论是PD-1抑制剂还是PD-L1抑制剂,免疫治疗在EGFR突变患者中整体效果不佳,ALK突变患者看起来也不理想。
因此,对于EGFR和ALK突变患者,一线治疗目前仍然推荐使用靶向药物。但最终耐药以后如何选择,是使用免疫药物还是化疗,还是二者联合,目前没有定论。
免疫疗法有副作用么?
任何治疗都有毒副作用,两害相权取其轻。免疫检查点抑制剂是主动免疫治疗,利用自己的免疫系统抗击癌症,因此相对于传统治疗其毒副作用相对较小。最常见的相关不良事件包括乏力、恶心、食欲下降、衰弱和腹泻等,多数患者不需要停药。但确实有极少数患者会发生比较严重的副作用,患者可能需要停止治疗并且接受大剂量的皮质类固醇来抑制免疫系统。
免疫治疗相对化疗和靶向治疗比较新,对于不良反应的处理也是大家关注焦点,相信随着时间推移可以更好的管理。目前中国的癌症免疫治疗专业委员会也正在起草《肿瘤免疫治疗不良反应管理共识》。
由于有一定风险,所以请大家不要盲目自己尝试免疫疗法,必须在有经验医生的指导下使用。对于身体状态不好的患者,或者年龄较大的患者,要格外留心,随时监控副作用。
免疫疗法也会出现耐药么?
和靶向疗法和化疗相比,免疫疗法最大的优势之一,就是如果起效,疗效可能具有持久性,在黑色素瘤中,有大量“超级幸存者”已经存活了超过10年,被临床治愈了。
如果起效,相对靶向治疗而言,免疫疗法出现耐药相对较慢,几率较小。这可能和被激活的免疫细胞是混合型,能同时抑制不同的癌细胞有关。
但免疫疗法依然可能出现耐药性,因为癌症细胞是进化的产物,它非常聪明,会通过各种不同的方法来躲避各种抗癌疗法的攻击,包括免疫治疗。
对免疫治疗的耐药可以分为先天耐药(一开始就无效)和后天耐药(开始有效,逐渐无效)两大类。科学家已经开始慢慢理解其背后的科学机理,它和化疗或者靶向药物耐药有不小的区别。
在了解耐药机理的基础上,科学家正在积极研究新的免疫药物,或者新的联合治疗的研究,包括免疫+免疫,免疫+化疗,免疫+靶向治疗等等。最终的目的,就是要减少耐药发生,帮助更多患者获得长期生存;在后面几期中我会为大家介绍这方面的内容。
总之,免疫治疗作为新兴疗法,在肺癌临床实践中还有很多“未解之谜”。希望随着免疫治疗相关研究的不断开展,数据的不断丰满,大家能一起解开更多谜题。