一例左侧面部麻木20余天病例分析
病例资料
患者,男性,45岁,河北省建筑工人。因“左侧面部麻木20余天”于2011年11月28日收入北京医院神经外科。
现病史:患者20天前无明显诱因突发左侧面部麻木,呈持续性,无头痛头晕,无恶心呕吐,无肢体麻木及无力,无抽搐,就诊于当地医院,行头颅CT示右侧额顶部占位,头颅MRI增强不除外转移瘤,为进一步诊治收入神经外科。
既往史:无传染病史,近期体重无变化。
入院查体:神志清楚,言语流利,高级认知功能正常。双侧瞳孔等大,对光反射灵敏,眼球运动不受限,面纹对称,伸舌居中。四肢肌力、肌张力正常,腱反射对称,双病理征(−)。面部及四肢深浅感觉未见异常,共济运动稳准。颈部无抵抗,脑膜刺激征阴性。全身无皮下结节。
辅助检查:血常规未见异常,血生化ALT 193U/L,AST 88U/L,GGT 148U/L,GLU 6.6mmol/L,余未见异常。心电图及胸CT未见异常。
2011年11月13日头颅CT(外院):左侧岛叶及右侧额顶叶皮质及皮质下见多发大小不等的囊性低密度影。左岛叶病变内可见壁结节(图8-1)。
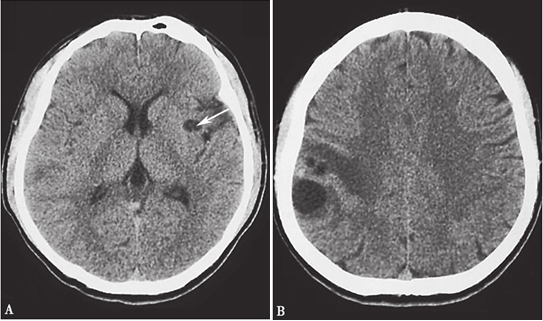
图8-1 2011年11月13日头颅CT平扫:(A)左侧岛叶及(B)右侧额顶叶皮质及皮质下见多发大小不等的囊性低密度影,边界光滑清楚。左岛叶病变内可见壁结节(箭头),右额顶叶病灶周围伴低密度水肿带"
2011年11月14日头颅MRI(外院):T1WI增强扫描(轴位+冠状位)显示左额骨内可见类圆形低信号影;右额顶叶及左岛叶皮质及皮质下可见多发大小不等的类圆形环形强化灶(图8-2)。
入院诊断:颅内占位性质待查;脑转移瘤可能性大,不除外脑囊虫病
入院第2天神经外科请蒋景文教授会诊。
蒋景文教授会诊(2011年11月29日)
病史特点:①中年男性,急性起病;②左侧面部麻木20余天,无头痛头晕,无肢体运动障碍,不发热;③查体神经系统无阳性体征;④头颅MRI增强:双侧半球多发囊性病灶,右侧额叶病灶较大,分叶状,周围轻度水肿,病灶明显环形强化,左侧岛叶病灶囊壁轻度点状强化,周围无水肿,囊壁可疑附壁结节,左额骨内可疑囊性病变。
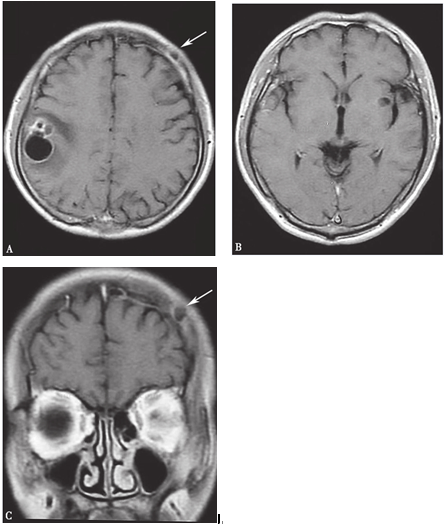
图8-2 2011年11月14日头颅MRI:(A、C)T1WI增强扫描显示左额骨内可见类圆形低信号影(箭头),内部信号欠均匀;(A)右额顶叶及(B)左岛叶皮质及皮质下可见多发大小不等的类圆形环形强化灶,部分囊壁较厚
定位诊断:左侧面部麻木,定位于右侧三叉丘系或丘脑辐射。结合影像学所见定位于双侧大脑半球,以右侧额叶为主。
定性诊断:中年男性,急性起病,表现左侧面部持续麻木,查体无阳性体征。头颅MRI增强提示双侧半球多发囊性病灶,右侧额顶叶较大病灶周围轻度水肿,环形强化,左侧岛叶病灶囊壁点状强化,可疑附壁结节,左侧额骨有受累。患者因经济原因在当地仅做了MRI增强未做平扫,病灶的囊液特点不清楚,考虑脑囊虫病可能大。但因颅骨受累,且无钙化灶,不除外转移瘤或脑脓肿。因病灶主要位于右侧半球靠近皮质,可以先做部分切除或穿刺活检,也可以试验性驱虫药物治疗,如没有变化再手术。
进一步诊治
2011年12月2日神经外科于全麻下行右侧额顶叶肿物切除术,术中见病变为囊性,边界清楚,周围脑组织轻度水肿,切开囊壁,见有清亮液体流出,内含白色杂质,术中冰冻病理报告为脑囊虫,行囊肿及结节完全切除。
术后给予对症及预防性抗癫痫治疗,患者恢复良好。术后病理结果为脑囊虫病。之后给予吡喹酮治疗,第1个疗程总量12g,分9天口服,治疗期间出现头痛、呕吐,考虑颅内压高,给予甘露醇250ml 12小时1次静脉滴注。
2012年1月复查头颅MRI示右侧额顶叶病灶明显缩小,左侧岛叶及左额骨内病灶基本没有变化,提示囊虫未死亡。1个月后继续给予第2疗程驱虫治疗,方案同上。2012年11月6日完成5个疗程驱虫治疗后,复查头颅MRI提示原左额骨内病灶消失,右额顶叶病灶进一步缩小,原左侧岛叶病灶明显变大,T1WI呈低信号,T2WI呈高信号,囊壁模糊,原附壁结节消失,周围片状水肿(图8-3)。上述结果提示囊虫退变死亡。
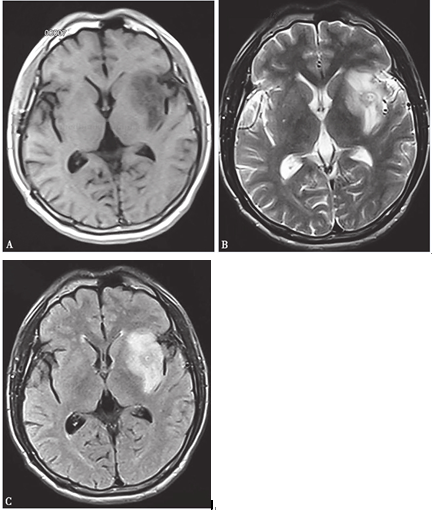
图8-3 2012年11月6日头颅MRI:(A)TIWI、(B)T2WI、(C)FLAIR显示左岛叶病灶内可见“靶征”,周围水肿较前加重
随访
患者于2013年2月23日门诊复诊,无不适主诉,查体无阳性体征。复查头颅CT显示左侧岛叶和右侧额顶叶囊性病变消失,残留轻度低密度改变(图8-4)。
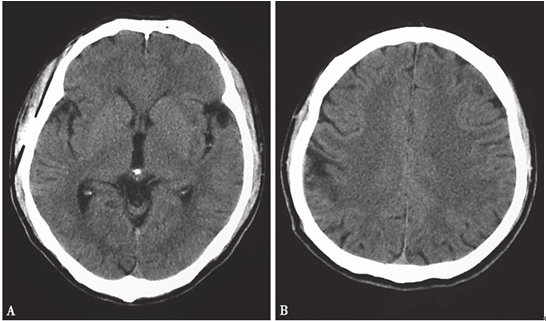
图8-4 2013年2月23日头颅CT:(A)左侧岛叶和(B)右侧额顶叶囊性病变消失,残留低密度小病灶
最终诊断:脑囊虫病(brain cysticercosis),伴颅骨内寄生
讨论
猪带绦虫的成虫只寄生于人体小肠内,所致的疾病称为绦虫病,该病大多仅有轻度消化道症状,其幼虫称囊尾蚴,又叫囊虫,可寄生于猪和人体的肌肉和(或)脑内,将寄生于人体脑内所致的疾病称为脑囊虫病。该病主要流行于发展中国家,主要与卫生饮食习惯和猪的饲养方式有关。在我国,脑囊虫病主要散发于北方地区,尤其是东北地区。
因地域辽阔,局部地区卫生习惯差,加之过去大多将猪散养,致使人猪接触密切,绦虫病和囊虫病的发病率高,是流行区最常见的中枢神经系统寄生虫感染,也是年轻人症状性癫痫最常见的原因。近年由于卫生及饲养条件的改善,检疫力度的加强,发病率已显著下降。
猪带绦虫成虫只寄生于人体小肠内,虫体呈条带状,一般由700~1000个节片构成,末端节片为孕节片,内含大量受精卵,成熟后可脱落破裂,节片和虫卵可随粪便排出体外。猪吃了患者的粪便,或人误食被绦虫卵污染的食物后,虫卵进入猪/人的十二指肠,在胆汁的作用下孵化为幼虫,称为六钩蚴,该幼虫穿透力很强,可钻入肠黏膜进入肠系膜毛细血管或淋巴管,随血液或淋巴循环进入全身各处,最后寄生于猪/人的皮下、肌肉、眼部或血运丰富的脑部,生成囊尾蚴,即囊虫。
人吃了生的或未熟的含活囊尾蚴的猪肉(称豆猪肉或米猪肉)后,囊尾蚴即可进入人体肠道,在小肠内发育为成虫,即猪带绦虫。
从以上猪带绦虫的生活史可见,人既是猪带绦虫的终宿主也是中间宿主,猪只能作为中间宿主。食入受囊尾蚴感染的猪肉(米猪肉)引起的是绦虫病;误食猪带绦虫的虫卵引起的是囊虫病。
囊虫病的感染途径除上述异体感染外,还可包括肛-口转移形成的自体感染或绦虫节片在恶心或呕吐时逆行入胃,虫卵进入十二指肠内孵化出六钩蚴,随血液循环分布全身并最后到达肌肉、眼部或脑内形成囊尾蚴。
这种自体感染往往可因一次性感染虫卵量大而致体内生成囊虫数量多,是重症囊虫病的常见原因。可见同一患者可同时患绦虫病和囊虫病,且伴绦虫病的囊虫病患者往往病情更严重。
囊虫进入中枢神经系统的途径有2个,一是通过血液循环进入脑实质,二是通过脉络丛进入脑室系统和蛛网膜下腔。因此,根据病变部位脑囊虫病可分为脑实质型、脑膜型、脑室型和混合型,以脑实质型最常见。囊虫在脑组织内的生长是一个动态的演变过程,一般分为活虫期、退变期和死亡钙化期,多个囊虫寄生时可表现为不同的时期,根据影像学表现可以区分。
本例患者共发现3个病灶,其中2个为活虫期,1个为退变期。以往国外文献中有包虫寄生于颅骨的报道,尚未见颅骨内囊虫病的报道。本例患者左侧额骨内囊性病灶,周边轻度强化,经驱虫治疗后消失,考虑颅骨内囊虫。因囊虫属血行播散方式寄生于组织中,理论上可以到达骨骼内,但如患者无相应症状,很易漏诊或误诊为转移瘤。
脑囊虫病临床表现复杂多样,与囊虫寄生部位、数量、死活及宿主对囊虫产生的局部反应程度有关,活虫大多无明显临床症状,退变期多可出现症状,严重者可致死。
脑实质内囊虫最常见,且主要寄生于大脑皮质,因此脑囊虫病最常见的症状是癫痫,50%~70%患者有癫痫发作,流行地区的中青年新发癫痫患者如不伴发热高度提示脑囊虫病。其次也可出现各种局灶性神经症状或体征,尤其亚急性或慢性病程者,多因急性炎症反应或脑血管炎所致。短暂性局灶症状体征多见于癫痫发作后。客观阳性体征往往不多且轻微。本例患者仅表现为左侧面部的麻木,查体缺乏阳性体征,通过影像学检查证实责任病灶是右侧半球退变期囊虫,而其他活的囊虫尚无症状。
寄生于脑室系统的囊虫结节可引起脑室活瓣性梗阻导致脑积水,其中第四脑室囊虫最多见,可因突然堵塞正中孔而致突发脑脊液循环受阻,颅内压急剧升高,患者突发剧烈头痛、头晕、恶心及呕吐,严重者可出现意识障碍甚至猝死,是脑囊虫病最严重的后果,称为布龙征(Brun’s sign)。脑实质内囊虫数量多或囊虫性炎症反应亦可致颅内压增高、精神症状或智能障碍。
蛛网膜下腔囊虫多位于基底池或外侧裂,因空间大,虫体往往较大,类似良性肿瘤或蛛网膜囊肿,亦可导致基底池脑膜炎。早期多呈分叶状,占据整个脑池,继续生长可致局部脑池消失、脑实质可受压,因局部炎症反应可致血管炎性脑梗死,巨大囊虫亦可致颅内压增高、脑积水。位于蝶鞍内的囊虫可累及垂体和视交叉,出现视力障碍或内分泌紊乱。
脊髓囊虫大多为髓外,多见于颈部脊髓。眼囊虫也不少见,多位于眼前房、视网膜或玻璃体,引起视力下降或视野缺损。横纹肌的囊虫如数量多或体积大可致局部肌肉无力。
辅助检查主要包括脑脊液免疫学检查和影像学检查。脑脊液压力正常或轻度升高,细胞数轻度增高,以淋巴细胞为主,嗜酸性细胞增高(>5%)高度提示脑囊虫病,蛋白大多正常。伴脑积水者颅内压明显增高,伴脑膜炎者细胞数可明显增高,蛛网膜下腔巨大囊虫可致蛋白含量升高,糖和氯大多正常。
免疫学检查目前常用ELISA或免疫印迹法检测囊虫抗体,文献报道这两种方法对有两个以上囊虫或有增强病灶患者特异性接近100%,敏感性为94%~98%,但颅内只有单个病灶者阳性率不到50%,只有钙化灶的患者敏感性更低,且脑脊液敏感性比血清低,但特异性比血清高。
脑实质内囊虫头颅CT特征性表现为边界清楚或欠清的低密度灶,呈结节状或环状强化,可伴多发钙化灶。头颅CT虽对钙化灶敏感,但对后颅凹、靠近颅骨或脑室内、基底池囊虫分辨差。
头颅MRI有更好的敏感性,特征性表现是呈“靶形特征”的单个或多发囊性病灶,多位于大脑皮质或基底节,很少发生在脑干和小脑。活囊虫呈多发小圆形或椭圆形病灶,直径5~20mm,T1WI囊壁及囊腔低信号,囊壁上可见偏心点状稍高信号,为头节,称白靶征;T2WI囊壁及囊腔呈高信号,头节为低信号,为黑靶征,是囊虫病特征性表现。
活虫多无明显强化。接近变性死亡时则显著强化,囊壁不规则增厚,头节模糊或消失,或囊体肿大变形伴囊内不均质信号,周围可见指状、片状炎性水肿,也有个别病例伴中线移位。死亡后的虫体机化缩小,可消失或钙化。头颅MRI可遗漏小的钙化灶,联合应用CT可显著提高诊断敏感性。
根据流行病区居住史,有食用米猪肉史或大便排出绦虫节片史,不明原因癫痫发作、颅内高压或智能障碍,应考虑脑囊虫病可能,如发现皮下结节高度提示囊虫病,结合脑脊液免疫学检测和影像学检查诊断一般并不困难。
退变期的脑实质内囊虫因失去囊虫特征性极易误诊为脑转移瘤、脑脓肿等病变。脑转移瘤亦为多发病变,多位于大脑半球皮髓质交界区,但脑转移瘤周围水肿明显,发生液性坏死时可见囊实性改变,囊液内因含较多蛋白质,信号稍高于脑脊液或混杂信号,囊壁较厚或厚薄不均,呈结节状或不规则环形强化,病情进展快,常能发现原发灶。
脑脓肿多位于半球,T1WI明显低信号,T2WI明显高信号,囊壁薄而光滑,环形强化,囊内可见分隔,周边常见水肿,DWI多呈高信号且弥散系数较低有助于与囊虫病鉴别。
因活的脑囊虫有特征性影像学表现,死亡的囊虫可钙化,结合头CT仔细甄别这些特征有助于鉴别诊断。临床对某些不能确诊的可疑患者必要时可采取诊断性抗囊虫试验治疗,根据杀虫反应的有无、临床症状的改善及影像学变化等综合分析而确诊。一般驱虫治疗1个疗程囊虫即可出现变化,而脑肿瘤和脑脓肿等其他疾病无变化。可见影像学对诊断、鉴别诊断及疗效观察均有重要价值。
脑囊虫病的治疗应结合临床类型,包括对症治疗和杀囊虫治疗的联合治疗措施。对症治疗常用止痛药和抗癫痫药。杀囊虫治疗:常用药物为吡喹酮或阿苯达唑。吡喹酮能增加囊虫细胞膜对钙离子的通透性,导致细胞内钙离子减少使虫体挛缩麻痹,对脑实质内囊虫效果好。国外常用剂量是50mg/(kg•d)15天,国内20mg/(kg•d)10天,总剂量12g。
阿苯达唑的代谢产物亚砜能抑制囊尾蚴对葡萄糖的摄取,导致虫体糖原耗竭,并可抑制ATP的生成,致虫体丧失能量供应而死亡,因副作用小,可用于各种囊虫病患者。用法:国外15mg/(kg•d)30天,国内20mg/(kg•d)10天。上述2种药物都是在1个月后进行第2疗程,一般需要3~5个疗程。
阿苯达唑或吡喹酮1个疗程治疗可杀死60%~80%囊虫。最近的一项随机、双盲、对照试验显示阿苯达唑在疗效和降低癫痫发作方面略优于吡喹酮,而印度的几项随机试验显示两种药的疗效无明显差别。对仅有颅内钙化者不需驱虫治疗,因虫体已死亡。
囊虫存活时,往往不引起明显化学反应。治疗时由于宿主对退变死亡虫体产生强烈的免疫反应,可引起局部脑组织急性炎症反应,导致颅内压增高,严重者甚至发生脑疝而死亡,因此,如果脑内有大量的囊虫,杀囊虫治疗要慎重。
通常杀囊虫治疗要求住院观察,如出现囊虫性脑炎、血管炎、慢性脑膜炎应配合应用甘露醇或(和)皮质激素。对巨大的蛛网膜下腔囊虫、脑室囊虫、脊髓囊虫、多发脑实质囊虫,激素必须在驱虫治疗前后几天给药,以预防脑梗死、急性脑水肿或脊髓水肿。虫体死亡后可产生局部胶质增生或钙化、消失。
在前瞻性观察中,驱虫治疗后癫痫发作明显比接受治疗者减少,因活的虫体对脑实质的毒性作用远比钙化的囊虫严重。也有报道虫体死亡后癫痫病没有相应减少,可能与虫体钙化,囊虫数量多有关,故建议有癫痫发作的患者在囊虫病灶消失后至少再应用抗癫痫药3个月。











