三例颅颌面创伤的多学科治疗病例分析
颅颌面外伤发生率占全身外伤的7%~20%,且伤情严重,常危及患者生命。颅颌面创伤治疗往往需要神经外科、口腔颌面外科、麻醉科等多学科相互配合方能取得满意的效果。现报道山西省晋中市第一人民医院收治的3例颅颌面创伤病例,探讨颅颌面创伤救治中合理有效的多学科衔接治疗。
病例摘要
病例1:患者女性,20岁,因“交通事故致头面部外伤3 h”就诊。患者受伤时昏迷约10 min,清醒后自觉头痛、头晕、恶心伴左面部肿胀、疼痛及张口困难。神经外科检查:生命体征平稳,神志清楚,对受伤情况不能回忆,神经系统检查未见明显异常,格拉斯哥昏迷评分(glasgow coma scale,GCS)15分。口腔颌面外科检查:左侧下颌角区肿胀,压痛明显,开口度1.0 cm,咬合关系紊乱,左后牙早接触,前牙开骀。CT检查:环池蛛网膜下腔高密度影、颅底骨折.左侧下颌角骨质连续性中断(图1,2)。

诊断:脑挫裂伤、蛛网膜下腔出血、颅底骨折、左侧下颌角骨折。治疗过程:当时存在明显的颅脑损伤,神经外科给予脱水、止血、神经营养等对症治疗。4 d后患者头痛、头晕明显减轻。复查CT示蛛网膜下腔出血大部分消失。因合并颅脑损伤,因此下颌骨骨折选择保守治疗。
外伤后8 d患者头痛、头晕症状完全消失,口腔颌面外科在局麻下行“上下颌牙弓夹板固定、颌间牵引复位术”,在结扎固定过程中患者突然口唇发紫、呼吸急促、随后全身抽搐、意识丧失、呼吸停止,全过程持续约3 min。迅速心肺复苏,1 min后自主呼吸恢复,双侧瞳孔散大,中度昏迷,右侧肢体偏瘫、肌力I级,GCS 9分。急查头颅CT示脑室、脑干继发出血。立即给予脱水、止血及促醒等治疗,但昏迷进行性加重,颅内压600 mmH2O(正常值80~180 mmH2O)。补充诊断:脑室、脑干继发出血、颅内压增高。陆续施行脑室外引流及脑室-腹腔分流等手术,但效果不佳,外伤后3个月死于呼吸、循环系统衰竭。
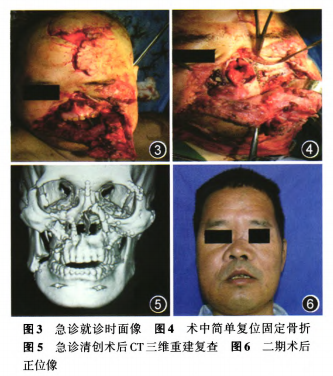
病例2:患者男性,41岁,因“交通事故致头面部损伤2 h”急诊入院。患者外伤后立即昏迷。神经外科检查:生命体征平稳,神志呈中、深度昏迷,双侧瞳孔缩小,对光反射迟钝,克氏症、巴宾斯基征(+),肌力I级,GCS 6分。口腔颌面外科检查:面中部大范围的开放性外伤,起自上唇及鼻,分别向右扩展至颊部,向左至眶下区、颧区直达外眦,出血凶猛、开放性创口深达双侧上颌骨、鼻骨骨面,颧骨粉碎性骨折。咬合关系紊乱,后牙早接触,前牙开牙合。
CT检查:中脑及左侧颞部脑组织混杂密度影、双侧上颌骨、鼻骨及颧骨骨质连续性中断。诊断:脑干损伤、脑挫裂伤、面中部开放性粉碎性骨折、失血性休克。治疗过程:急诊全麻下由口腔颌面外科实施气管切开术+颌面部外伤清创缝合术+面中部粉碎性骨折简单复位+坚强内固定术,术后经抗感染、止血、促醒等治疗患者清醒、疴|青逐步稳定。
伤后4周复查CT示中脑及左侧颞部脑组织混杂密度影近乎消失,之后转口腔科二期手术。1年后随访,格拉斯哥愈后分级法(glasgow outcome scale,GOS)IV级(图3~6)。
病例3:患者男性,31岁,因“高处坠落致颅面部损伤7 h”急诊入院。患者外伤后即昏迷。神经外科检查:心率140次/min、呼吸36 次/min、血压80/50 mmHg(1 mmHg=0.133 kPa)。中度昏迷,左侧瞳孔散大,对光反射消失,右侧巴宾斯基征(+),GCS 7分,右侧脑脊液鼻漏及耳漏。口腔颌面外科检查:左侧颧面部淤血肿胀,左眼眶下缘有台阶感,左侧上颌骨可及异常动度,咬合关系紊乱。
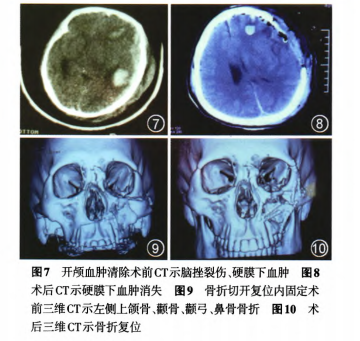
CT检查:左额颞顶部新月型高密度影,中线明显右移,左上颌骨、颧骨、颧弓、鼻骨多发骨折。诊断:重度颅脑损伤、左侧额颞顶部硬脑膜下血肿、小脑幕裂孔疝,创伤性失血性休克,面部多发骨折。
治疗过程:该患者颌面部损伤属于闭合性,暂时不危及生命,但存在重症颅脑损伤,颅内血肿已致脑疝形成,随时可因脑疝致脑干功能衰竭引起死亡,因此必须立即开颅手术才能挽救患者生命。因此在迅速纠正失血性休克后,急诊全麻下顺利实施“开颅血肿清除术+去骨瓣减压术”,术后当日患者转为浅昏迷,左侧瞳孔缩小,对光反射减弱,右侧巴宾斯基征(+),GCS 10分。术后3 d苏醒,双侧瞳孔等大等圆,对光反射灵敏,右侧巴宾斯基征(-),GCS 13分。4周后病情稳定,转口腔颌面外科全麻下行左面部多发陈旧性骨折切开+复位内固定术。6个月后复诊,GOSV级(图7~10)。
分析和讨论
病例1颅颌面损伤较轻,短期内无生命危险。在救治过程中,初期神经外科的治疗效果非常有效,但因颅脑外伤治疗经验欠缺,误认为颅脑损伤已经好转,而过早进行下颌角骨折的处理。脑挫裂伤、蛛网膜下腔出血处于急性期,在固定牙弓夹板的过程中可能因牵拉、疼痛等诱发脑室、脑干继发出血,同时不能排除术中气道痉挛、口咽部分泌物增多引起窒息的可能,进一步加重了脑细胞的缺血、缺氧,最终导致患者死亡。
病例2颅脑外伤严重,颌面部损伤更重,随时危及生命。此时如过于强调神经外科的重要性而忽视颌面部的严重外伤,单纯凶猛出血即可致患者死亡。反之,如过于强调口腔颌面外科的重要性而忽视严重的脑干损伤及脑挫裂伤也可导致严重后果。因此两个学科联合救治,既能稳定颅脑损伤,又能及时消除颌面部外伤可能引起的严重后果,成功抢救了患者的生命。
病例3虽然颅脑外伤和颌面部损伤并存,但颌面多发骨折属于闭合性,暂不危及生命,而颅脑外伤非常严重,随时可致患者死亡。因此首先行开颅手术,并且在患者病情稳定后由口腔颌面外科二期处理面部多发骨折,获得满意疗效。此例在手术时机和手术顺序把握得当,前期及时挽救患者生命,后期成功恢复功能。
颌面部与颅脑在解剖结构上紧密相连,颌面部受到外力后通过震荡效应和骨的传导作用于颅脑导致其损伤,发生率和严重程度随创伤发病率的增高而增高,因此,颅颌面创伤既危及生命,又影响面容和口颌功能。不但是全身创伤中最常见、最严重的类型之一,而且已成为外伤患者死亡的最主要原因,死亡率高达64%。颅脑损伤处理不及时会危及生命,颌面部损伤处理不当将影响面部美观和功能,甚至加重颅脑损伤,所以,在救治颅颌面创伤患者的过程中,颅颌面联合创伤的早期急救处理、颌面创伤的手术时机、同期手术的适应证和条件、两个学科间的交叉点与配合、救治过程中可能面临的风险和应对措施等都是治疗中需要特殊关注的问题。
必须采取先救命后治伤的原则,在保证患者生命安全的同时需尽早兼顾功能的恢复。颅颌面联合损伤发生后如何正确评估颅脑损伤的伤情非常重要。GCS将颅脑损伤分为轻型(13~15分)、中型(9~12分)、重型(3~8分)三种类型,分别对应于低、中、重度颅脑损伤风险。评估患者的恢复情况应用GOS。对于轻型颅脑损伤的颅颌面创伤患者,应以口腔颌面外科为主、神经外科为辅。对于存在中型颅脑损伤的颅颌面创伤患者,应以神经外科为主、口腔颌面外科为辅,首先由神经外科积极治疗颅脑外伤,病情稳定后口腔颌面外科及早治疗颌面部创伤。但在无需紧急开颅的情况下,颌面部又存在严重的致命性创伤时(如大面积开放性创伤、大出血等)建议立即手术,不能单纯着眼于颅脑外科而忽视颌面部严重创伤可能引起的重大不良后果。病例2属于此类患者。
对于存在重型颅脑损伤的颅颌面创伤患者,应以神经外科为主、口腔颌面外科为辅,须争分夺秒开颅手术抢救患者生命,颌面部手术暂缓,待病情稳定后二期手术。病例3属于此类患者。在颅颌面创伤的救治过程中颌面部创伤处理时机的选择同样重要,闭合性颌面部创伤不必立即处理,最好在伤后2周,脑水肿完全消退、颅脑损伤稳定后再处理颌面部创伤。开放性颌面部创伤的处理原则与闭合性不同,患者随时存在危险的情况下应尽早缝合软组织创口、简单复位固定骨折,避免开放性颌面部损伤引发的生命危险,应及时将其变为闭合性,待颅脑创伤病情平稳后二期手术解决患者的美观及口颌系统功能。
在患者生命相对安全的情况下则建议立即手术,清创缝合加解剖复位固定,可尽早恢复患者的口颌功能。综上所述,颅颌面损伤应根据患者病情的紧急与危重程度,重视学科间的治疗衔接,强调多学科协作,综合施治。尤其在基层首诊单位,由于硬件环境不足、专业协作不够、管理协调不利、医务人员自身因素等原因导致颅颌面创伤急救和早期处理的效果并不令人满意,伤后畸形和功能障碍的发生率仍然较高,因此只有早期认识颅颌面创伤的特殊性,合理把握手术顺序和时机,正确评估风险、遵循手术原则并合理制定应对措施才能更妥善地治疗颅颌面联合创伤,有效降低患者的病残率和致死率。




















