无皮损母细胞性浆细胞样树突细胞肿瘤病例分析
母细胞性浆细胞样树突细胞肿瘤(BPDCN)是一种临床上呈高度侵袭性淋巴造血系统恶性肿瘤,极为罕见。2001年,由于肿瘤细胞具有母细胞性细胞学特征并且表达CD56,世界卫生组织(WHO)将其命名为母细胞性自然杀伤细胞(NK细胞)淋巴瘤。但是随后研究又证实CD56并不是NK细胞的特异性表达,而是来源于浆细胞样树突细胞(pDC),因此,2008年WHO将造血与淋巴组织肿瘤进行系统化的分类,将BPDCN归入急性髓系白血病及相关的前体细胞肿瘤中,将不符合BPDCN标准的其他CD4、CD56阳性肿瘤暂时命名为来源不确定的白血病。2016年在WHO髓系肿瘤和急性白血病分类的修订中,BPDCN被归类为急性髓细胞白血病[1-2]。本文报道1例无皮损BPDCN,从病理组织形态学、免疫表型、遗传学与分子生物学等几个方面对该病例进行综合性分析诊断,同时复习2000-2019年的相关文献,将该病例与其他国内外报道的3例无皮损的BPDCN病例[3-5]进行比较。
1临床资料
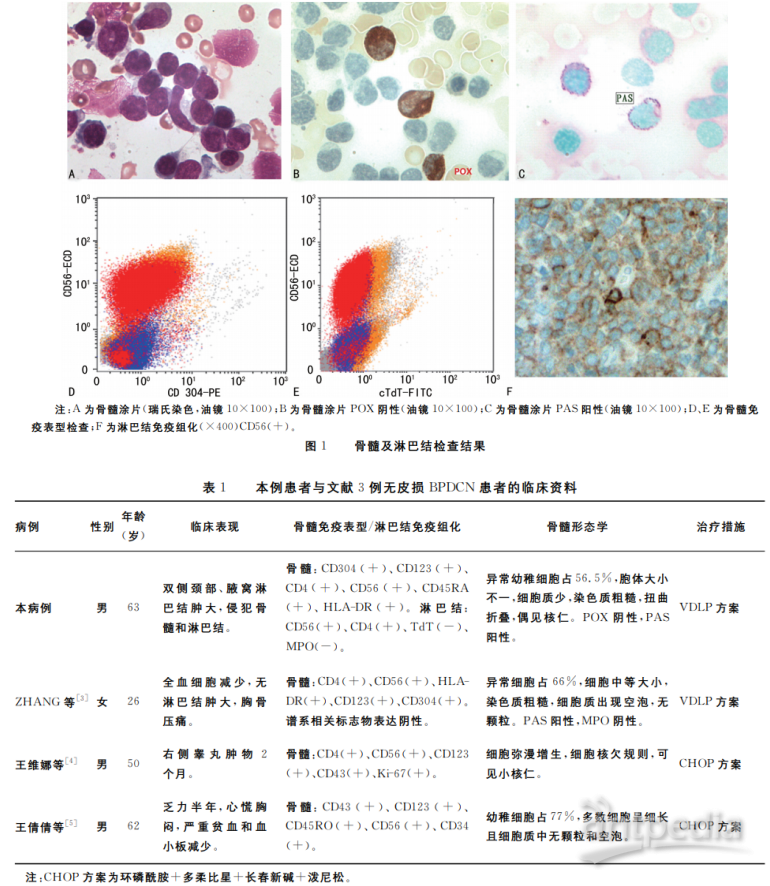
1.1一般资料患者,男,63岁,因“发现颈部、腋窝淋巴结肿大1年余,全血细胞减少1个月”于2017年6月入院。入院查体:神志清楚,贫血貌,全身皮肤及黏膜无发绀、黄染及皮疹,未见皮下出血。双侧颈部及双侧腋窝可触及淋巴结肿大,最大为0.5cm×0.5cm,边界不清,质软,无压痛。胸骨无压痛,腹软无压痛,肝脾肋下未触及,双下肢无浮肿。彩超及CT提示全身多处淋巴结肿大,脾稍大。患者入院后进行血常规、骨髓形态学、骨髓细胞免疫表型、淋巴结活检病理及免疫组化,以及相关基因重排等检测。并根据检查结果行长春新碱+柔红霉素+L-门冬酰胺酶+泼尼松(VDLP)方案化疗2次,后因经费问题出院。
1.2实验室检查血常规:外周血全血细胞减少,白细胞计数2.15×109/L,红细胞计数2.53×1012/L,血红蛋白69g/L,血小板计数100×109/L。骨髓形态学(图1A):油滴阴性,小粒阳性,骨髓增生极度活跃,G=2.50%,E=5.50%,粒系极为减少,红系增生,淋巴细胞和单核细胞比例偏低,可见一类异常幼稚血细胞占56.50%,此类细胞呈灶性生长,胞体大小不一,以小细胞为主,细胞质量少,可见拖尾、伪足和内外浆,无颗粒;核染色质较粗糙颗粒状,可见扭曲折叠,偶见核仁。过氧化物酶染色(POX)阴性(图1B),糖原染色(PAS)阳性(图1C)。骨髓细胞免疫表型检查:可见一类FS/SS与淋巴细胞相当,CD45弱阳性,特异性的系别抗原(髓系、T系、B系)表达阴性,可见浆细胞样树突细胞特异性标记[CD304(+)(图1D)、CD123(dim)、CD56(+)、CD45RA(+)、HLA-DR(+)、CD7(+)]的异常细胞约占46.10%;祖细胞抗原[CD34、CD117、cTdT(图1E)]表达阴性。颈部淋巴结病理活检:可见肿瘤组织浸润,形态学疑是淋巴瘤,进一步行免疫组化检查,肿瘤组织CD3(-)、CD4(少量细胞+)、TdT(-)、CD68(-)、CD117(弱+)、CD138(-)、CD56(+)(图1F)、髓过氧化物酶(MPO)阴性、CD123(未检测)、原位杂交检测(+)。骨髓细胞染色体核型分析">染色体核型分析未见克隆性结构和数目异常。TCRG基因和IgH基因的克隆性重排检测均为阴性。白血病中43种融合基因筛查全都阴性。
2讨 论
本例患者从2017年6月确诊至2018年3月复诊,均未出现皮损症状,国内外也有相应病例报道(表1)。而典型的皮损症状是BPDCN的主要临床表现,临床上80%~90%以上的BPDCN患者有首发典型的皮肤损害表现[6-7]。皮损出现在头面部的比例较高,皮肤的病理活检显示:肿瘤细胞浸润皮损部位的真皮层,一般不累及表皮,需与蕈样霉菌病的亲表皮组织学特征鉴别开来[7]。另外,BPDCN的皮损部位表皮层及浸润区域之间会有一条明显的无细胞浸润带,这也是BPDCN的主要诊断要点。随着疾病的发展进一步累及皮下脂肪,皮肤附属器可被肿瘤细胞破坏。但是BPDCN罕见凝固性坏死和血管被侵犯破坏,与结外NK细胞/T细胞淋巴瘤有所区别。BPD-CN细胞常会侵犯到骨髓和淋巴结,在BPDCN患者的骨髓涂片中一般都可见到中等大小的肿瘤细胞,形态不规则,细胞质量少,嗜碱性,少部分细胞细胞质有紫红色颗粒,染色质细致或者粗糙颗粒感,部分病例可见1~3个核仁。BPDCN细胞的POX染色多是阴性、PAS染色强阳性、AS-DNCE染色阴性。另外,BPDCN细胞的MPO阴性,区分于MPO阳性的CD56+急性髓性白血病。淋巴结肿大一般涉及肿瘤细胞侵犯了淋巴结组织,破坏了淋巴结的正常结构,浸润模式类似白血病侵犯淋巴结模式。肿瘤细胞会先侵犯髓质,髓质区和淋巴滤泡间区最常被累及[8]。 BPDCN流式免疫表型的诊断标准为:(1)CD4和(或)CD56阳性;(2)CD123、BDCA-2/CD303、BDCA-4/CD304、TCL1中一种或多种浆细胞样树突细胞标记阳性;(3)髓系和淋系的特异性标记抗原表达呈阴性,三者缺一不可[9]。本例患者表达CD304(+)、CD123(dim)、CD56(+)、CD4(+)、CD45RA(+)、HLA-DR(+),髓系和淋系的特异性标记抗原阴性,故进一步诊断为BPDCN。CD123是白细胞介素-3(IL-3)受体alpha亚基,CD123在急性髓系白血病、急性淋巴细胞白血病及树突细胞肿瘤的肿瘤细胞均高度表达。IL-3与CD123结合刺激肿瘤细胞增殖分化。可见CD123虽作为BPDCN的重要的特异性诊断指标,但是由于在BPDCN和髓系白血病中均呈强阳性表达,故不能仅依靠CD123就诊断BPDCN,需要结合相关临床表现、组织病理形态学、遗传与分子生物学等来对该疾病进行准确的诊断。CD304也被称为神经纤毛蛋白-1(NRP-1),是一个由923个氨基酸组成的非酪氨酸激酶跨膜蛋白。正常情况下,NRP-1表达于pDCs、从次级淋巴组织中分离出来的调节性T细胞(Tregs)亚群及外周血、淋巴结小CD4+T细胞群中,故为pDCs的特异性表达抗原。NRP-1也广泛表达于多种肿瘤中,与肿瘤的繁盛发展有着密切关系,被认为是肿瘤的预后评估指标之一。已知血管内皮生长因子(VEGF)是目前公认的具有促血管生成作用最强的因子,相关研究认为,NRP-1可作为VEGF165及其他几种与血管新生相关的VEGF家族成员的受体,NRP-1可促进VEGF165与VEGFR-2的结合及VEGFR-2的信号转导,诱导内皮细胞的增殖和迁移,促进肿瘤组织中的血管生成,因此NRP-1可能与肿瘤的不良预后相关。BPDCN在疾病的进展过程中,免疫表型变化多样,若表达CD117或MPO阳性,可能提示BPDCN向急性髓细胞白血病转化的可能。罕见的情况是CD56(-)、CD4(+)、CD123(+)、TCL1(+),并不能排除BPDCN,需通过组织形态学和完整的免疫表型来进行判断。相关研究表明,BPDCN原位杂交检测Ep-stein-Barr病毒阴性,证实了BPDCN的发病与EB病毒感染无关。该患者无染色体异常,但约2/3的BPDCN患者出现染色体异常。有研究发现了6种常见的细胞遗传学异常,分别为5q(5q21或5q34;72%)、6q(6q23-qter;50%)、12p(12p13;64%)、13q(13q13-q21;64%)、15q(43%)及9号染色体缺失[10]。另外也有相关研究表明,9号染色体与BPDCN的预后不良有关,BPDCN患者没有免疫球蛋白(IgH)和T细胞受体(TCR)基因重排,与T细胞淋巴瘤的TCR基因重排形成鉴别[11]。
BPDCN是一种极罕见的血液系统疾病,由于报道的相关病例有限,临床对于该病的认识和诊断还有所欠缺。BPDCN的诊断主要通过典型的皮损病理形态特征和骨髓流式免疫表型进行诊断。但少数病例无典型的皮损特征,对这部分患者应当足够重视,当发现占位、皮下结节、淋巴结肿大,需结合临床表现、流式免疫表型、遗传学及分子生物学等进行综合分析判断。目前,对于BPDCN的治疗一般采取VDLP、CHOP、造血干细胞移植等治疗方案,缓解率高,但是都存在容易复发的弊端[12-14]。目前标准化的治疗方案还在进一步研究。
参考文献略。











