一例甲状舌管乳头状癌病例分析
甲状舌管囊肿发病率约为7%,其形成过程为胚胎发育过程中,甲状舌管远端发育形成的甲状腺甲状舌管未完全退化消失,形成甲状舌管囊肿。甲状舌管囊肿发生癌变的病例非常罕见,约占1%。自1911年Bretano等报道第1例甲状舌管囊肿癌变病例以来,目前国内外共报道约300余例;其中国内仅见10余例,以个案报道为主。
甲状舌管癌约80%的组织学类型为甲状腺乳头状癌,虽然其预后多良好,但其临床表现缺少特异性,术前不易诊断,对于它的起源、诊断与治疗仍存在广泛的争议。本文报道了本院收治的1例甲状舌管囊肿伴甲状腺乳头状癌,同时复习相关文献,就其诊断与治疗进行讨论。
1病例报告
1.1临床资料
患者,男,56岁。主述“发现颈前区无痛性肿块20余天”入院。患者于入院前3周无意中发现颈前区肿物,无不适。
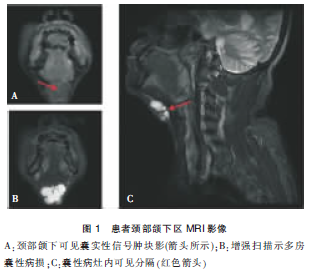
查体:颈前正中舌甲膜水平处略膨隆,表面皮肤无红肿,触诊舌骨偏下方可及一大小约4 cm×2 cm×3 cm肿物,质地中等偏硬,无触压痛,表面光滑,界限清楚,吞咽及伸舌活动时可以随舌骨上下活动,左右向动度差。双侧甲状腺未触及肿大及结节,浅表淋巴结未触及肿大。颈部彩超检查提示:颌下区囊实性包块,两侧甲状腺和颈部未见明显占位。颈部磁共振成像(MRI)平扫及增强扫描提示:颈部颌下可见多发囊实性信号肿块影,实性病灶为等T1短T2信号,边缘较模糊,似包绕舌骨;增强扫描实性病灶边缘可见强化,囊性病灶内可见分隔,病灶未见相连,囊性病灶分隔可见强化,其内可见结节性强化。甲状腺位置及形态正常,提示甲状舌管囊肿可能(图1)。
其他常规体检、辅助检查及实验室指标均在正常范围内。由于影像学检查及临床表现均提示为甲状舌管囊肿,术前未做细针穿刺活检,但术后病理确诊为甲状舌管囊肿伴甲状腺乳头状癌。
1.2手术方法
采用Sistrunk术式,具体手术过程如下:颈部舌甲膜水平横切口,分离囊肿至根部,可见囊肿与舌骨体部相连,与舌骨上下肌群边界不清,穿刺内容物为淡黄色稀薄液体,沿着囊壁外围钝性分开,切断与囊肿相连的舌骨及少量周围组织,与囊肿一并完整切除,术中见囊肿约4.5 cm×2.5 cm×3.0 cm大小。
2结果
2.1一般情况
术后给予静滴抗生素预防感染、雾化吸入等对症治疗3d,术后1周拆线,伤口愈合良好,正常出院。术后3个月复查恢复良好,未查及复发与转移。
2.2术后病理诊断
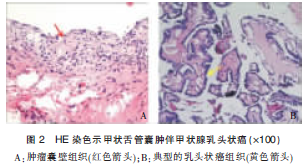
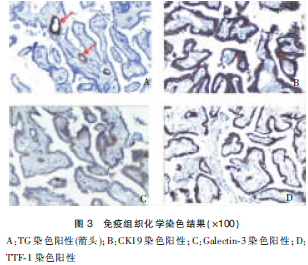
术后病理切片HE染色(hematoxylin and eosin staining)可见肿瘤囊壁组织(图2A)提示:该肿物为甲状舌管囊肿,同时在肿瘤组织中可见呈乳突头排列的癌细胞(图2B),提示该病例囊肿恶变。进一步的免疫组织化学染色结果提示:甲状腺球蛋白(thyroprotein,TG)抗体染色阳性,细胞角蛋白19(cytokeratin,CK19)抗体染色呈现强阳性,半乳凝素3(Galectin-3)抗体染色阳性,甲状腺转录因子(thyroid Transcription Factor-1,TTF-1)染色阳性(图3)。
综上病理检查结果,可明确诊断本病例为甲状舌管囊肿伴甲状腺乳头状癌,属于甲状舌管癌的一种。
3讨论
3.1甲状舌管癌的来源
胚胎第3~4周时,位于内胚层的甲状腺始基形成,并逐渐向间质内生长形成的管状结构称为甲状舌管。第6~7周时,甲状舌管发育至甲状软骨以下水平,甲状舌管远端发育形成甲状腺,以后内腔闭锁、实变,形成甲状腺的两侧叶,于7周左右下降到甲状软骨前方,而甲状舌管则退化消失。当甲状舌管残余时,可形成甲状舌管囊肿。囊肿上皮为复层扁平上皮或纤毛柱状上皮,纤维性囊壁可见淋巴结组织,偶见甲状腺或黏液组织。
根据Joseph等的统计,约7%的甲状舌管囊肿的囊壁上有甲状腺滤泡,甲状舌管囊肿的恶性肿瘤发生率约为1%,其中最常见的组织学类型为乳头状癌,约占85%,其次为鳞状细胞癌,其他类型有退行细胞癌、Hurthle细胞癌及岛状癌。关于甲状舌管囊肿恶性肿瘤的起源目前尚存争议,有学者认为是起源于甲状舌管囊肿,由于残留的甲状舌管上皮发生癌变,形成甲状舌管癌。但大多数学者认为是起源于甲状舌管残余,且是起源于其周围的甲状腺组织,而非囊肿壁组织,因此将其定义为原发于甲状舌管残余物的恶性肿瘤。
3.2甲状舌管癌的临床表现
甲状舌管癌的临床表现类似甲状舌管囊肿,临床病例发现肿块时间跨度大,可以从10d到40余年,病程发展缓慢,临床症状往往无法与良性囊肿相鉴别。极少数患者发病时间长,能表现出迅速增大伴疼痛等恶性表现。而超声、计算机断层扫描(Computerized Tomography,CT)和MRI等影像学表现也多无特异性,因此绝大多数病例在术后才能明确诊断。然而,术前明确其良恶性有助于手术方式以及手术切除范围的确定。
本例患者主诉为发现颈部无痛性肿物20余天,其临床表现符合良性囊肿的特点,影像学检查也未见侵袭性特征,直到术后病理检查才明确诊断。术后请甲状腺肿瘤专科会诊,进行同位素扫描等检查,在排除甲状腺存在原发病变的可能性后,建议术后严密随访。
3.3甲状舌管癌的诊断
甲状舌管囊肿CT表现为边界清楚的低密度影像,壁薄、光滑,可以观察到边缘增强。甲状舌管囊肿伴感染时则出现肿物CT影像密度增高,周围脂肪影像消失。而甲状舌管癌最常出现的CT表现为囊肿内出现实性结节,其次还可能出现钙化、囊壁增厚或边界不规则等表现(图4)。
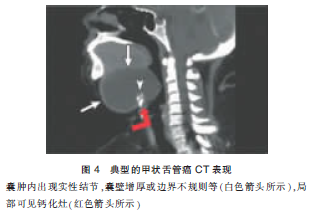
本文病例为较典型的囊性病变,局部呈现多房囊性缺损,与一般的甲状舌管囊肿有所区别,但因临床无特异表现,故术前未考虑恶性肿瘤的可能。我们在进行文献回顾研究时发现,2002年Chu等曾经报道了1例CT影像学具有多房缺损表现的甲状舌管癌病例。孙志鹏等2007年回顾了北京大学口腔医学院自1986年至2006年收治的甲状舌管来源性病例共计101例,其中甲状舌管癌3例。在这3例病例中,有1例CT影像学表现为多房囊性肿物。2009年Smiti等也报道了1例甲状舌管乳头状癌的病例,其MRI表现为多房囊性缺损。
结合上述病例回顾及本文病例特点,我们认为术前影像学检查中出现多房囊性缺损的病例,需要考虑甲状舌管癌的可能。细针穿刺活检是近年甲状舌管癌较为常用的病理诊断方法,但它对于囊性病变诊断的阳性率不如对于实性肿瘤的诊断,原因是囊液中的异型细胞数较少。Yang等回顾了曾经报道的17例甲状舌管囊肿细针穿刺活检病例,发现其真阳性率为53%,假阴性率为47%。因此,反复的细针穿刺活检(至少3次)最好是在B超引导下的针吸细胞学检查,可以提高对于肿瘤诊断的准确率。
由于本文病例术前考虑为甲状舌管囊肿,因此未行细针穿刺活检,术后病理检查才诊断为甲状舌管癌。通过文献复习,我们认为针对具有多房型影像学表现患者,术前联合细针穿刺活检,将有助于术前明确肿瘤性质、确立手术方案。此类病例还应与颈部淋巴结转移性甲状腺乳头状癌囊性变和甲状腺锥体叶乳头状癌相鉴别。甲状舌管囊肿及甲状舌管癌和甲状腺癌发生的部位及临床表现不同,一般不易误诊。但如甲状腺锥体叶经甲状软骨前面向上达舌骨水平,就容易混淆。蒋凤军等报道过舌骨水平甲状腺锥体叶乳头状癌误诊为甲状舌管囊肿1例。
3.4甲状舌管癌的治疗
甲状舌管囊肿及甲状舌管癌的原发灶的切除应采用Sistrunk术式。该术式由Sistrunk于1928年首次提出,强调将肿物、甲状舌管及部分舌骨一并切除。Patel等通过回顾研究认为,手术切除范围是唯一对甲状舌管癌生存率有意义的因素,采用Sistrunk术式切除原发灶是必须的,即完整切除肿物、与肿物相连的舌骨及在舌盲孔部位与口腔相通的以甲状舌管为中心的周围组织。在甲状腺形态和功能正常、没有颈部淋巴结肿大的情况下,采用Sistrunk术式切除原发灶对于甲状舌管癌的治疗是足够的,术后应密切随访。甲状舌管癌有一定的颈淋巴结转移率,原发于甲状舌管囊肿肿瘤的淋巴结转移率为7.7%~12%,甲状腺切除及区域颈清扫术适用于有甲状腺内转移者或有局部转移者。
3.5甲状舌管癌的预后
尽管甲状舌管乳头状癌发病率很低,但是根据目前文献报道的约300例患者的统计数据分析,总体预后较好。Patel等回顾研究62例病例,其5年和10年生存率分别为100%和95.6%。62例中没有原发灶复发的报道,有2例术后出现颈部淋巴结转移,但没有因该肿瘤致死的病例。单变量析因分析提示手术范围对患者的预后有较大影响,单纯的囊肿剥离切除手术的预后较Sistrunk术式预后要差,其10年生存率分别为75%和100%。因此,术前明确肿瘤性质,以及确定是否有近远处转移灶,对选择合适的手术方案、确定手术范围尤为重要。