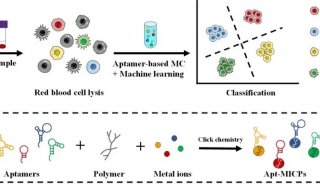
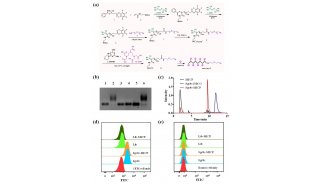
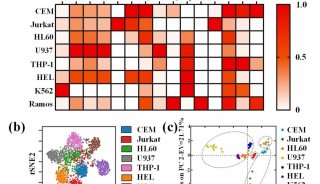
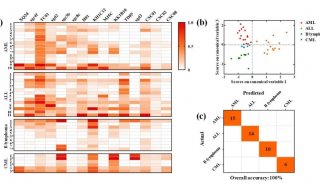
经角膜上皮准分子激光治疗性角膜切削术治疗儿童角膜...
经角膜上皮准分子激光治疗性角膜切削术治疗儿童角膜带状变性病例报告
病例报告
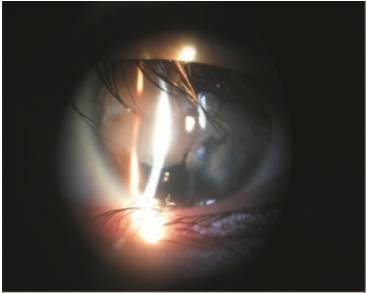
患者,男,7岁,1年半前因左眼被笤帚击伤,诊断为:左眼穿通伤,外伤性白内障,视网膜脱离,于当地医院分别行左眼外伤缝合术,晶状体切割、玻璃体切割视网膜手术联合硅油填充术,硅油取出术,玻璃体切割联合硅油填充术等4次手术。于2014年12月25日来我院眼科就诊,眼科检查:左眼视力眼前手动,眼压 7 mmHg(1 mmHg=0.133 kPa),角膜睑裂部橫行带状白色变性区,约 9 mm×5 mm(见图 1),前房硅油填充,晶状体缺如,隐约见视网膜裂孔及脱离。左眼角膜地形图显示 K1 47.36 D×105°,K2 43.48 D×15°(见图 2)。光学相干断层扫描(OCT)示左眼角膜中央厚度约 590 μm,最薄点厚度约 527 μm,角膜变性区厚度位于角膜前表面约 100 μm 范围内(见图 3)。
左眼角膜睑裂部约 9 mm×5 mm 带状白色变性区
图 1 左眼角膜带状变性患者眼前节裂隙灯显微镜下所见
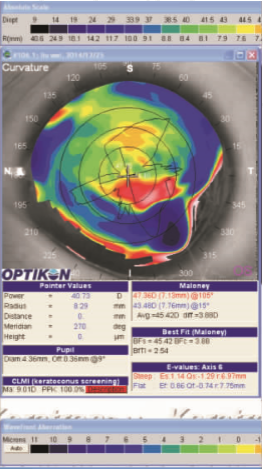
K1 47.36 D×105°,K2 43.48 D×15°
图 2 左眼角膜带状变性患者角膜地形图
角膜中央厚度约 590 μm,最薄点厚度约 527 μm,角膜变性区厚度位于角膜前表面约 100 μm 范围内
图 3 左眼角膜带状变性患者眼前节 OCT 图像
为检查眼底和再次行视网膜脱离修复术,于2014年12月29日在局部麻醉下行左眼经角膜上皮准分子激光治疗性角膜切削术(transepithelial phototherapeutic keratectomy,transPTK)(SCHWIND Amaris 750s 准分子激光机)。术前设计时,为避免患儿在术中等待输入数据耽搁时间,造成不配合和角膜脱水,考虑角膜病变位于 100 μm 范围内和最薄点角膜厚度约 527 μm,按照切削直径 8.5 mm(以保证切削光 学区内病变),深度 140 μm生成治疗程序,并将角膜地形图 K1、K2 数据输入;术中切削时,显微镜下观察病变部位,切削至 8.5 mm 范围内带状变性区角膜透明,停止手术,此时显示切削深度114 μm,术中使用羧甲基纤维素滴眼液作为阻滞剂。术毕点左氧氟沙星滴眼液、妥布霉素地塞米松滴眼液各1滴,置眼罩。
术后第1天复查时,患者刺激症状较重,但已能短暂睁 眼配合检查,查角膜上皮 3 mm 范围缺损,切削区角膜较术前清亮,带状变性明显减轻(见图 4),可见前房硅油,玻璃体大量增殖,视盘界清、色正,颞侧视网膜脱离,诊断为左眼增殖性玻璃体视网膜病变,多次视网膜脱离修复术后。完善相关检查,随即收入院。
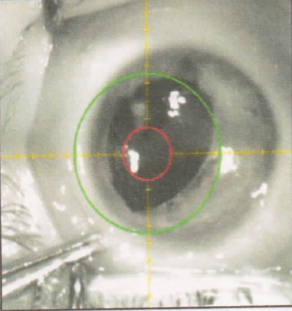
图 4 左眼角膜带状变性患者切削完成后显示屏所示切削图
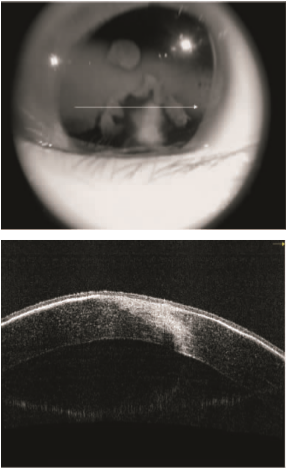
2014年12月31日在全身麻醉下行左眼硅油取出、视网膜切开、视网膜下硅油取出、剥膜、激光、硅油填充术,术后嘱俯卧位。术后 7 d 眼科检查:左眼视力 0.03,眼压 11 mmHg, 角膜 8.5 mm范围内光学区尚清亮光滑,玻璃体腔硅油填充,眼底检查:视盘界清、色正,视网膜在位(见图 5)。随后患者出院。

A,术前;B,术后
图 5 左眼角膜带状变性患者手术前后眼底像
讨论
眼外伤、角膜炎症性疾病、角膜变性等均可导致角膜斑翳、白斑,引起视力下降,影响眼内结构的观察,特别对儿童还会影响其视觉发育导致弱视。因此,为改善和提高视功能,需尽早手术,PTK 是有效治疗角膜浅层病变的方法。但传统的 PTK 手术切削速度慢,手术时间长,需反复使用阻滞剂,儿童不易配合,并且 PTK 切削上皮中央和周边区厚度一致,易导致术后远视漂移。而 transPTK 按术前 OCT 检查所示输入切削深度,术中一键式切削病变部位,切削上皮按中央区薄,周边区逐渐增厚设计,避免了术后的远视漂移。SCHWIND Amaris 750s 准分子激光机切削频率 750 Hz,治疗相同病变范围时切削时间短,上皮愈合快,角膜上皮下混浊程度轻,术后长期效果稳定。但用 transPTK 治疗儿童角膜浅层病变尚未见报道。
本例患者7岁,因眼外伤导致视网膜脱离,经晶状体 切除、玻璃体视网膜手术联合硅油填充术等4次手术后,仍疑有增殖性玻璃体视网膜病变,可能需要再次手术。但因眼内硅油刺激导致角膜带状变性,影响手术操作和术中眼底观察,需先切削病变角膜。在手术设计时,选择切削直径 8.5 mm 以保证切除角膜光学区病变;按照 PTK 治疗的疾病只限于不超过前 1/3 角膜基质的病变,且激光切削后角 膜剩余厚度须保留在 250 μm 以上的原则,眼前节 OCT 显示角膜最薄点厚约 527 μm,病变位于 100 μm 内,术前设定预期切削深度 140 μm,术中显微镜下观察病变被切削情况,至切削区角膜透明停止手术,实际切削 114 μm。由于切削速度快,患者在表面麻醉下即可接受手术,避免了全身麻醉引起的负担和可能的风险;由于切削光滑,术后愈合快,刺激症状轻,持续时间短,视力恢复快。
本病例提示我们,对于儿童角膜浅层病变-带状变性,为提高视觉质量,防止弱视的发生,同时避免角膜移植存在排斥及受角膜材料来源所限,可采用 transPTK 治疗。这一术式术中切削快,术后疼痛轻,患者易于配合,显示了良好的安全性、可接受性。
-
科技前沿

-
焦点事件

-
项目成果

-
科技前沿

-
项目成果
-
综述
-
科技前沿

-
焦点事件

-
精英视角