子宫内膜间质结节病例报告
子宫内膜间质结节(ESN)是子宫内膜间质肿瘤(EST)的一种,是罕见的良性肿瘤,占子宫间叶性肿瘤比例不及10%,占所有子宫肿瘤比例不及2%。1966年Norris等首次对EST进行了研究,参考增生子宫内膜的形态学特征,将EST分为3类:子宫内膜间质结节、淋巴管内间质异位和子宫内膜间质肉瘤。因ESN的罕见性及其形态学变异多样性,诊断术语曾长期未有定论。1975年,Clement等对14例患者进行研究后,建议将此类肿瘤命名为“类卵巢性索肿瘤的子宫肿瘤”。1979年,Tang等对此类肿瘤进行超微研究后发现肿瘤内明确的平滑肌成分,首次提出“子宫内膜间质肌瘤”这一诊断术语。2014年WHO将子宫内膜间质肿瘤分为4类:子宫内膜间质结节,低级别子宫内膜间质肉瘤(LGESS),高级别子宫内膜间质肉瘤(HGESS)以及未分化子宫肉瘤(UUS)。除ESN外,其余3类均属于恶性病变。本研究收集福建省妇幼保健院7例ESN患者资料,回顾其临床及病理特点,探讨其诊断和治疗策略。
1 资料与方法
1.1 一般资料 2011年1月至2018年1月福建省妇幼保健院收治并经病理确诊为ESN的患者7例,收集所有患者的发病年龄、是否绝经、家族史、临床表现、妇科检查、术前超声检查、MRI检查、治疗情况(手术方式)、组织病理结果和随访结果。
1.2
方法
根据2014年WHO关于EST的诊断标准和免疫组织化学染色结果,对所收集的7例患者的术后病理标本进行重新阅片,均符合ESN的诊断标准。随访主要采用定期门诊复查、电话随访相结合的方式,以手术时间为随访起始时间,随访截止时间为2018年2月。随访内容包括:妇科检查,盆腔彩超或MRI、肿瘤标志物等。
2 结果
2.1 一般资料 7例患者年龄29~60岁,中位年龄46岁,1例已绝经,均已婚已育。1例患者其姐有“子宫肌瘤”病史,其余无特殊。初始症状包括月经紊乱、腹痛、发现盆腔或阴道口肿物等。
2.2 术前检查结果
2.2.1 血清肿瘤标志物 7例患者行血清肿瘤标志物检测:癌胚抗原(CEA)、甲胎蛋白(AFP)、血清CA125、血清CA153、血清CA19-9等,均未见明显异常。
2.2.2 妇科彩色超声 7例患者均行妇科彩色超声检查,术后病理证实为ESN的部位提示为低回声团块,其中5例超声提示肿物内见无回声区,肿物边界清楚,包膜完整;2例肿物位于肌壁间者提示肿物边界欠清,内见血流信号。见表1。
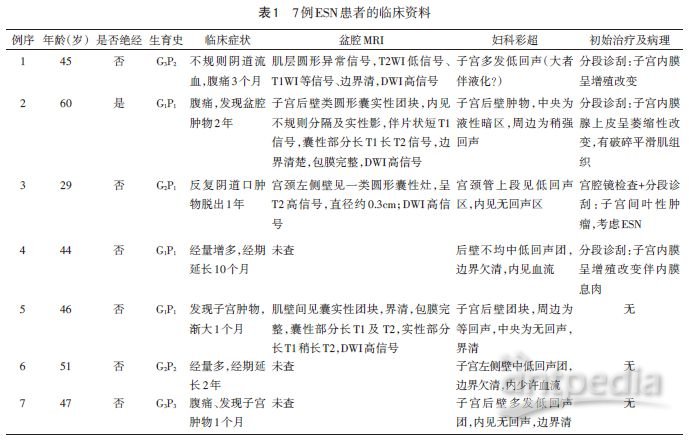
2.2.3 盆腔MRI 7例患者中4例行盆腔MRI检查,于术后证实为ESN的部位:1例子宫前壁肌层类圆形异常信号,呈T2WI稍低信号、T1WI等信号,DWI高信号;1例子宫后壁见较大类圆形囊实性团块影,内见不规则分隔及实性影,伴片状短T1信号,囊性部分呈长T1长T2信号影,DWI呈高信号,病灶边界清楚,包膜完整;1例宫颈左侧壁见一类圆形囊性灶,呈T2高信号,DWI高信号;1例后壁肌壁间见囊实性团块状异常信号影,边缘清楚,包膜完整,囊性部分长T1及T2信号影,实性部分长T1稍长T2信号影,DWI呈高信号。4例盆腔MRI均未见明显肿大的淋巴结。
2.3 术前诊断 7例患者术前均未诊断ESN。诊断为多发性子宫肌瘤4例,子宫腺肌病1例,子宫肌瘤变性1例,宫颈赘生物性质待查1例。
2.4 治疗方式及病理结果 7例患者中,3例初始治疗为分段诊刮术;1例初始治疗为宫腔镜检查+宫颈管赘生物切除术,该患者宫腔镜术后病理诊断ESN。所有患者最后均行全子宫切除术,6例患者病灶位于子宫肌壁间,术后病理诊断为ESN;1例初始治疗为宫腔镜肿物摘除的患者,术后见子宫内膜呈修复反应,未见病变残留,其病灶位于宫颈管内。其中4例合并子宫平滑肌瘤,1例合并子宫内膜息肉及子宫平滑肌瘤。
2.5 随访 随访截止至2018年2月,平均随访时间30.8个月,最长96个月。术后复查血清肿瘤标志物均处于正常范围,未见复发转移。
3 讨论
研究发现,包括ESN在内的EST均存在细胞遗传学异常,最常见的是t(7;17)(p15;q21),导致JAZF-1和SUZ12基因融合。截至目前,全世界报道的总例数不超过500例,国内关于本病鲜有报道,且大多数包含在EST相关病理研究报道中。对于本病的早期诊断、治疗及随访策略尚无统一标准。由于其症状体征缺乏特异性,临床上与子宫肌瘤。子宫内膜间质肉瘤难以鉴别,明确ESN诊断只能依据术后病理结果。考虑到良恶性肿瘤的处理方式及保留生育功能可行性的不同,术前通过临床表现及相关辅助检查诊断ESN意义重大。
ESN的发病年龄范围较广,报道中,ESN发生于23~86岁妇女,平均发病年龄约50岁,约75%患者处于绝经前。Dionigi等47例研究显示,ESN从31~86岁均可发病,平均年龄53岁。Tavassoli等60例研究提示,ESN发病年龄23~75岁,中位年龄47岁。本组7例患者,发病中位年龄46岁(29~60岁),86%患者(6例)年龄大于40岁(44~60岁),与上述研究一致。
ESN症状、持续时间及体征无明显特异性,可表现为不规则阴道流血、盆腔疼痛、下腹部肿块、阴道肿物脱出等,也可无明显症状。Tavassoli等研究显示,ESN结节大小在0.7~22cm;其中60%位于肌壁间,33%位于内膜和肌壁,7%位于内膜;临床症状持续时间从2d到24个月不等,平均2.2个月。另有报道,10%患者无症状,因其他原因行子宫切除时偶然发现。本组7例患者,1例ESN位于宫颈管黏膜,妇检时发现宫颈口赘生物;其余6例ESN位于子宫肌壁间,临床表现为异常子宫出血、腹痛等,持续时间1个月到2年不等。
既往因ESN与LGESS等恶性肿瘤鉴别困难,故多行全子宫切除术。但ESN属良性病变,多项研究均未发现术后随访过程中的疾病复发,本组7例患者随访期间亦未见复发转移。因此,ESN临床处理策略与恶性病变不同。ESN发病年龄范围广,患者中也包含育龄妇女,且有ESN合并妊娠活产的报道,故对于欲保留生育能力的ESN患者,与其他恶性肿瘤的鉴别显得尤为重要。在影像学检查方面,目前尚无总结ESN的MRI及彩色多普勒超声特点的回顾性分析。Ozaki等报道了1例ESN患者,其MRI检查提示与子宫内膜相似T2WI高信号,肿瘤边界清楚。Maruyama等病例报道中,ESN在MRI检查中表现为DWI高信号。DW-MRI已被广泛认为是区分良恶性肿瘤的工具之一。子宫肌瘤DW-MRI呈低信号,子宫肌瘤变性后DW-MRI呈高信号,ESN及LGESS在DW-MRI均呈高信号。
本研究发现,3例患者ESN部位呈T2WI高信号,1例T2WI稍低信号,4例DWI均呈高信号。这4例患者在MRI平扫病灶表现与变性的子宫肌瘤相似,但是在DWI序列上,变性的子宫肌瘤呈较高信号,ESN呈明显高信号,易让人误认为变性的子宫肌瘤或恶变的子宫肌瘤,鉴别困难。可以尝试使用ADC值来进行鉴别,但国内外文献均未有较大样本量的分析来界定良恶性肿瘤的ADC临界值,有待今后收集更多的样本进行ADC值的研究。另外,同样是DWI高信号的ESN与子宫内膜间质肉瘤相比,主要分别在于边界清晰与否,ESN边界清晰,没有明显的侵袭性表现,肉瘤则相反。ESN与子宫肌瘤的彩色多普勒声像颇为相似,但仍可通过分析其团块形态、边界,内部回声、血供变化以及阻力指数等因素协助诊断。本研究7例患者术前彩色多普勒超声提示ESN部位为低回声团块,边界清楚;其中5例提示团块内见无回声区,2例提示团块内探及丰富血流信号。位于子宫内膜或突向宫腔生长的ESN,直接行诊刮或宫腔镜下多点活检,有助于将ESN与LGESS及其他恶性肿瘤进行区分。
ESN确诊仍依赖病理。ESN通常界限清楚,但允许出现3mm以内的指样突起,伴有有限浸润的子宫内膜间质肿瘤,挤压周围子宫内膜和肌层。ESN组成细胞非常类似正常增殖期子宫内膜的间质细胞,核呈圆形或卵圆形,深染,小而一致,有大量小的、薄壁的动脉型血管。
目前所有的研究中,ESN患者在经全子宫切除术后均获得完全治愈,术后随访未发现复发或癌变。迄今发表的样本量最大的两项研究提示,在随访时间分别为16年及17.8年之内未观察到疾病复发。Tavassoli等在随访过程中发现本病的临床结局不受肿瘤细胞核分裂象数目,肿瘤边界的不规则性及肿瘤内特殊的分化模式影响。本研究7例患者平均随访时间30.8个月均未见复发、癌变。其中,初始手术为宫腔镜下肿物摘除的患者,其子宫切除后未见病灶残留,亦提示ESN患者单纯肿物切除预后良好。
若单纯肿物剔除、保留子宫,建议密切随访;而子宫切除术后病理证实ESN的患者,定期健康体检即可满足随访要求。
综上,ESN临床表现缺乏特异性。在DWI序列上,ESN呈明显高信号,且边界清晰,无明显的侵袭性表现。多普勒超声检查提示子宫低回声团块,其内见无回声区或异常血流信号,应考虑ESN的诊断。诊刮及宫腔镜下活检有助于ESN诊断。ESN为良性肿瘤,育龄患者可选择单纯肿物切除以保留生育功能,术后需密切随访。绝经后或无生育需求女性,建议行子宫切除术,术后常规体检随访。
在国内外关于ESN文献报道数目较少的背景下,本研究对ESN进行临床分析并复习和讨论了相关文献。限于病例数目较少,本文所提出的观点有一定局限性,尚需更大样本量及临床观察性研究来提供更加全面和确切的临床建议。
参考文献略。
-
企业风采

-
企业风采

-
技术原理